الحميات الخطرة وطرق الوقاية منها والعلاج
الأربعاء، 6 أبريل 2016
RIFT VALLEY FEVER
RIFT VALLEY FEVER
Aetiology Epidemiology Diagnosis Prevention and Control References
AETIOLOGY
Classification of the causative agent
Rift Valley fever (RVF) virus is a negative-sense, single-stranded RNA virus of the family Bunyaviridae
within the genus Phlebovirus. Only one serotype is recognised but strains exist of variable virulence.
Resistance to physical and chemical action
Temperature: Virus recoverable from serum after several months at 4°C or 120 minutes at
56°C.
pH: Resistant in alkaline environments but inactivated at pH <6.8.
Chemicals/Disinfectants: Inactivated by lipid solvents (i.e. ether, chloroform, sodium deoxycholate), low
concentrations of formalin and by strong solutions of sodium or calcium
hypochlorite (residual chlorine should exceed 5000 ppm).
Survival: Survives in freeze dried form and aerosols at 23°C and 50–85% humidity. Virus
maintained in the eggs of certain arthropod vectors during inter-epidemic
periods. Can survive contact with 0.5% phenol at 4°C for 6 months
EPIDEMIOLOGY
RVF is a vector-borne disease of sheep, cattle and goats; susceptibility of different breeds to RVF varies
considerably. The disease usually presents in an epizootic form over large areas of a country following
heavy rains and sustained flooding, and is characterised by high rates of abortion and neonatal mortality,
primarily in sheep, goats and cattle.
Hosts
• Cattle, sheep, goats, dromedaries, several rodents
• Wild ruminants, buffaloes, antelopes, wildebeest, etc.
• Humans are very susceptible (major zoonosis)
• African monkeys and domestic carnivores present a transitory viraemia
Transmission
• RVF virus regularly circulates in endemic areas between wild ruminants and haematophagous
mosquitoes; disease is usually inapparent
•
Certain Aedes species act as reservoirs for RVF virus during inter-epidemic periods and
increased precipitation in dry areas leads to an explosive hatching of mosquito eggs; many of
which harbour RVF virus
• Precipitation cycles of 5–25 years produce RVF-inmuno-naïve animal populations and when
combined with introduction of virus, explosive outbreaks of the disease occur
o satellite imaging has been used to confirm historic importance of precipitation in RVF
outbreaks and in forecasting high-risk areas for future outbreaks
• Infected Aedes feed preferentially on domestic ruminants which act as an amplifier of RVF
o broad vector range of mosquitoes (Aedes, Anopheles, Culex, Eretmapodites, Mansonia,
etc.) coupled with increased circulating virus leads to expansion of disease
o extrinsic incubation also occurs in vectors.
• Sylvatic cycle and inter-epidemic maintenance also occurs in some areas
• Direct contamination: occurs in humans when handling infected animals and meat
• Mechanical transmission by various vectors has been demonstrated in laboratory studies
2
Sources of virus
• For animals: wild fauna and vectors
• For humans: nasal discharge, blood, vaginal secretions after abortion in animals, mosquitoes,
and infected meat; also by aerosols and possibly consumption of raw milk
Occurrence
RVF is endemic in tropical regions of eastern and southern Africa. Epizootic outbreaks in Africa among
peri-endemic countries have been associated with above average rain fall and climatic conditions
favourable for competent vectors. Important outbreaks of RVF have been recorded in Egypt (1977–78 and
1993), Mauritania (1987), Madagascar (1990–91), Kenya and Somalia (1997). RVF was recognised for the
first time outside of the African continent in 2000 with outbreaks reported in Saudi Arabia and Yemen. The
disease has not established itself in the Arabian Peninsula but sero-positive animals have been detected.
RVF activity was recorded from 2002 to 2004 at various locations in Senegal, Mauritania and Gambia.
Madagascar and Swaziland have most recently reported RVF in 2008 and later that year also South Africa.
For more recent, detailed information on the occurrence of this disease worldwide, see the OIE
World Animal Health Information Database (WAHID) interface
[http://www.oie.int/wahis/public.php?page=home] or refer to the latest issues of the World Animal
Health and the OIE Bulletin.
DIAGNOSIS
Incubation period varies from 1 to 6 days; 12–36 hours in lambs. For the purposes of the Terrestrial Code,
the infective period for RVF is considered 30 days.
Clinical diagnosis
Severity of clinical disease varies by species: lambs, kids, puppies, kittens, mice and hamsters are
considered “extremely susceptible” with mortalities of 70–100%; sheep and calves are categorised as
“highly susceptible” with mortality rates between 20–70%; in the “moderately susceptible” category are
cattle, goats, African buffalo, domestic buffalo, Asian monkeys and humans with mortalities less than 10%;
and camels, equids, pigs, dogs, cats, African monkeys, baboons, rabbits, and guinea pigs are considered
“resistant” with infection being inapparent. Birds, reptiles and amphibians are not susceptible to RVF.
Signs of the disease tend to be non-specific; however, the presentation of numerous abortions and
mortalities among young animals, together with influenza-like disease in humans, is indicative.
Cattle
• Calves (highly susceptible)
o fever (40–41°C)
o inappetence
o weakness and depression
o bloody or fetid diarrhoea
o more icterus than in lambs
• Adults (moderately susceptible):
o often inapparent infection but some acute disease
o fever lasting 24–96 hours
o dry and/or dull coat
o lachrymation, nasal discharge and excessive salivation
o anorexia
o weakness
o bloody/fetid diarrhoea
o fall in milk yield
o abortion rate may reach 85% in the herd
Sheep
• Newborn lambs or under 2 week of age (extremely susceptible):
o biphasic fever (40–42°C); fever subsides just prior to death
3
o anorexia; in part due to disinclination to move
o weakness, listless
o abdominal pain
o rapid, abdominal respiration prior to death
o death within 24–36 hours
• Lambs over 2 weeks of age (highly susceptible) and adult sheep
o peracute disease: sudden death with no appreciable signs
o acute disease more often in adult sheep
o fever (41–42°C) lasting 24–96 hours
o anorexia
o weakness, listlessness and depression
o increased respiratory rate
o vomiting
o bloody/fetid diarrhoea
o mucopurulent nasal discharge
o icterus may be evident in a few animals
o in pregnant ewes, ‘Abortion storms’ with a rates approaching 100%
Goat
• Similar to adult sheep (see above)
Humans
• Influenza-like syndrome: fever (37.8–40°C), headache, muscular pain, weakness, nausea and
epigastric discomfort, photophobiae
• Recovery occurs within 4–7 days
• Complications: retinopathy, blindness, meningo-encephalitis, haemorrhagic syndrome with
jaundice, petechiae and death
Lesions
• Focal or generalised hepatic necrosis (white necrotic foci of about 1 mm in diameter)
• Congestion, enlargement, and discoloration of liver with subcapsular haemorrhages
• Brown-yellowish colour of liver in aborted fetuses
• Widespread cutaneous haemorrhages, petechial to ecchymotic haemorrhages on parietal and
visceral serosal membranes
• Enlargement, oedema, haemorrhages and necrosis of lymph nodes
• Congestion and cortical haemorrhages of kidneys and gallbladder
• Haemorrhagic enteritis
• Icterus (low percentage except in calves)
Differential diagnosis
• Bluetongue
• Wesselsbron disease
• Enterotoxemia of sheep
• Ephemeral fever
• Brucellosis
• Vibriosis
• Trichomonosis
• Nairobi sheep disease
• Heartwater
• Ovine enzootic abortion
• Toxic plants
• Bacterial septicaemias
• Rinderpest and Peste des petits ruminants
• Anthrax
4
Laboratory diagnosis
Samples
• Heparinised or clotted blood
• Plasma or serum
• Tissue samples of liver, spleen, kidney, lymph node, heart blood and brain from dead animals or
aborted fetuses
o specimens should be submitted preserved in 10% buffered formalin and in
glycerol/saline and transported at 4°C
o liver or other tissue for histological examination may be placed in formol saline in the
field for diagnostic purposes; facilitates handling and transport in remote areas
Procedures
Identification of the agent
• Culture – primary isolation is usually performed in hamsters, infant or adult mice, or on cell
cultures of various types
o virus may also be detected by immunofluorescence carried out on impression smears of
liver, spleen and brain
• Agar gel immunodiffusion – useful in laboratories without tissue-culture facilities
• Polymerase chain reaction
o used for rapid diagnosis
o for antigen detection and used to detect RVF virus in mosquito pools
o RT-PCR followed by sequencing of the NS(S) protein-coding region has been used in
phylogenetic analysis
• Histopathology – examination of the liver of affected animals will reveal characteristic
cytopathology, and immunostaining will allow the specific identification of the RVF viral antigen in
infected cells
Serological tests
• Virus neutralisation (the prescribed test for international trade) – microneutralisation, plaque
reduction neutralisation (PRN) and neutralisation in mice
o cannot differentiate presence of antibodies of naturally infected animals from animals
vaccinated with RVF vaccine; detects antibodies against RVF virus in the serum of a
variety of species
o highly specific and will record the earliest response
o these tests can only be performed with live virus; thus not recommended for use outside
endemic areas or in laboratories without appropriate biosecurity facilities and vaccinated
personnel
• Enzyme-linked immunosorbent assay
o can be performed with inactivated antigen and can therefore be used in RVF-free
countries
o cross-reactions may occur between RVF virus and other phleboviruses
o use of inactivated whole virus or mouse liver antigens has recently been replaced by
recombinant nucleocapsid (N) protein as antigen
o commercially available kits
o indirect ELISA with pre-coated plates using a nucleocapsid protein (NC) recombinant
antigen and Protein G peroxidase conjugate is described in OIE Terrestrial Manual
o IgM-capture ELISA allows diagnosis of a recent infection
• Haemagglutination inhibition
o can be performed with inactivated antigen and can therefore be used in RVF-free
countries
o employed with great confidence in non-endemic areas
o Note: sera from individuals that have had previous infections with phleboviruses other
than RVF may result positive
For more detailed information regarding laboratory diagnostic methodologies, please refer to
Chapter 2.1.14 Rift Valley fever in the latest edition of the OIE Manual of Diagnostic Tests and
Vaccines for Terrestrial Animals under the heading “Diagnostic Techniques”.
5
PREVENTION AND CONTROL
• There is no specific treatment for RVF.
Sanitary prophylaxis
• Control of animal movements (extension of disease)
• Controls at slaughterhouses (exposure to disease)
• Draining of standing water to eliminate or reduce vectors
o Disinfestations of low depression accumulations of water where mosquitoes may
reproduce (in Africa known as ‘dambos’)
ƒ use of methoprene spraying or controlled burning
• Hygiene and vector control may have limited effect during widespread outbreaks
Medical prophylaxis
• Attenuated virus vaccine (Smithburn strain)
o one inoculation confers immunity lasting 3 years
o residual pathogenicity for pregnant ewes (abortion)
o pathogenic for humans
• Inactivated virus vaccine
o requires two inoculations and annual revaccination
• Live-attenuated mutant vaccine - MV P12 Vaccine
o safe and efficacious for use in pregnant or lactating bovids; non-pathogenic in young
lambs
o colostrum from vaccinated ewes induces temporary protective immunity
For more detailed information regarding vaccines, please refer to Chapter 2.1.14 Rift Valley fever in
the latest edition of the OIE Manual of Diagnostic Tests and Vaccines for Terrestrial Animals under
the heading “Requirements for Vaccines”.
For more detailed information regarding safe international trade in terrestrial animals and their
products, please refer to the latest edition of the OIE Terrestrial Animal Health Code.
REFERENCES AND OTHER INFORMATION
• Brès P. (1981). - Prevention of the spread of Rift Valley fever from the African continent.
Contributions to Epidemiology and Biostatics, 3:178-190.
• Brown C. & Torres A., Eds. (2008). - USAHA Foreign Animal Diseases, Seventh Edition.
Committee of Foreign and Emerging Diseases of the US Animal Health Association. Boca
Publications Group, Inc.
• Coetzer J.A.W. & Tustin R.C. Eds. (2004). - Infectious Diseases of Livestock, 2nd Edition. Oxford
University Press.
• Fauquet C., Fauquet M., & Mayo M.A. (2005). - Virus Taxonomy: VIII Report of the International
Committee on Taxonomy of Viruses. Academic Press.
• Kahn C.M., Ed. (2005). - Merck Veterinary Manual. Merck & Co. Inc. and Merial Ltd.
• Spickler A.R. & Roth J.A. (2006). - Emerging and Exotic Diseases of Animals. Iowa State
University, College of Veterinary Medicine, Ames, Iowa.
• World Organisation for Animal Health (2009). - Terrestrial Animal Health Code. OIE, Paris.
• World Organisation for Animal Health (2008). - Manual of Diagnostic Tests and Vaccines for
Terrestrial Animals. OIE, Paris.
*
* *
The OIE will periodically update the OIE Technical Disease Cards. Please send relevant new
references and proposed modifications to the OIE Scientific and Technical Department
(scientific.dept@oie.int). Last updated October 2009.
الرابط:
-------------------------------------
حمى الوادي المتصدِّع
نبذة عامة
حمى الوادي المتصدِّع مرض فيروسي حيواني المنشأ يصيب الحيوانات في المقام
الأول، ويمكنه أيضاً إصابة البشر. ويمكن للعدوى أن تسبِّب مرضاً وخيماً
لكلٍّ من الحيوانات والبشر. كما يؤدِّي المرض إلى خسائر اقتصادية فادحة
بسبب الوفيات وحالات الإجهاض التي تحدث بين الحيوانات التي تصاب بالحمى في
المزارع.
ينتمي فيروس حمى الوادي المتصدِّع إلى جنس الفيروسات الفاصدة Phlebovirus،
وهي أحد الأجناس الخمسة في فصيلة الفيروسات البونية Bunyaviridae. وقد تم
تحديد الفيروس لأول مرة في عام 1931 أثناء تحرِّي وباء اندلع بين الأغنام
في إحدى المزارع في الوادي المتصدِّع، في كينيا. ومنذ ذلك الحين، تم
التبليغ عن فاشيات في بلدان جنوب الصحراء وشمال أفريقيا. وفي عامَيْ 1997
و1998 وقعت فاشية كبرى في كينيا والصومال وتنـزانيا. وفي أيلول/سبتمبر 2000
تم تأكيد حالات من حمى الوادي المتصدِّع في المملكة العربية السعودية
واليمن، وكانت هذه الحالات أول وقوع للمرض تم التبليغ عنه خارج القارة
الأفريقية، حيث أثارت قلقاً من إمكانية امتداد المرض إلى مناطق أخرى في
آسيا وأوروبا.
الانتقال إلى البشر
تنجم الغالبية العظمى من العدوى التي تصيب البشر من التماس المباشر أو غير
المباشر مع دم أو أعضاء الحيوانات المصابة. ويمكن للفيروس أن ينتقل إلى
البشر عن طريق لمس أنسجة الحيوانات أثناء الذبح والتقطيع، أو أثناء
المساعدة في ولادة الحيوانات، أو أثناء القيام بإجراءات بيطرية، أو نتيجة
التخلُّص من جثث الحيوانات أو أجنتها. ولذلك تعتبر بعض الفئات المهنية، مثل
المربين، والمزارعين، والعاملين في المجازر، والأطباء البيطريِّـين، شديدة
التعرُّض لمخاطر العدوى. ويصاب البشر بالفيروس عن طريق التلقيح، وذلك من
خلال جرح الجلد بسكين ملوَّثة أو بملامسة جلد مصاب، أو باستنشاق الضبوب
الناتجة عن ذبح حيوانات مصابة. وقد أدَّت طريقة الانتقال من خلال الضبوب
إلى إصابة العاملين في المختبرات بالعدوى.
وتوجد بعض البيِّنات على إمكانية إصابة البشر أيضاً بالعدوى بهذه الحمى، عن
طريق شرب اللبن من الحيوانات المصابة وغير المبستر أو غير المغلي.
وقد نجمت العدوى البشرية أيضاً عن لدغات البعوض المصاب، ولاسيَّما البعوض من جنس الزاعجة aedes.
ومن الممكن أيضاً أن ينتقل فيروس الحمى عن طريق الذباب الماص للدم.
ولم توثـَّق حتى الآن أي حالة انتقال لحمى الوادي المتصدِّع من البشر إلى
البشر، ولم يبلَّغ عن انتقال هذه الحمى إلى العاملين بالرعاية الصحية عند
اتِّخاذ الاحتياطات العادية لمكافحة العدوى.
ولا توجد بيِّنات على وقوع فاشيات لحمى الوادي المتصدِّع في المناطق الحضرية.
السمات السريرية في البشر
الشكل الخفيف لحمى الوادي المتصدِّع في البشر
تـتراوح مدة حضانة حمى الوادي المتصدِّع (الفتـرة من العدوى وحتى بداية ظهور الأعراض) من يومَيْن إلى ستة أيام.
يعاني المصابون بالعدوى إما من أعراض يتعذَّر اكتشافها، وإما من شكل خفيف
من المرض تميِّزه متلازمة حُمَّوية، مع ظهور مفاجئ لحمى شبيهة بالإنفلونزا،
وآلام في العضلات، وآلام في المفاصل، وصداع.
يعاني بعض المرضى من تيبُّس الرقبة، والحساسية للضوء، وفقدان الشهية،
والقيء. وفي المراحل المبكرة للمرض قد يُظَنّ أن هؤلاء المرضى مصابون
بالتهاب السحايا.
وعادةً ما تستمر أعراض حمى الوادي المتصدِّع مدة 4 أيام إلى 7 أيام، تبدأ
بعدها الاستجابة المناعية نتيجةً لظهور الأضداد، ويختفي الفيروس تدريجياً
من الدم.
الشكل الوخيم لحمى الوادي المتصدِّع في البشر:

برغم أن معظم الحالات البشرية خفيفة نسبياً، تصاب نسبة مئوية قليلة من
المرضى بشكل أشد وخامة من المرض. ويظهر ذلك في شكل واحدة من ثلاث متلازمات
محدَّدة: مرض عيني (0.5 – 2% من المرضى)، أو التهاب السحايا والدماغ (أقل
من 1%)، أو حمى نزفية (أقل من 1%).
المرض العيني: في هذا الشكل من المرض يُلاحظ أن الأعراض الشائعة المقتـرنة
بالشكل الخفيف من المرض تصاحبها آفات شبكية. وتبدأ الآفات العينية في
الظهور بعد أسبوع إلى ثلاثة أسابيع من ظهور أول أعراض المرض. وعادةً ما
يعاني المرضى من تغيُّم أو نقص الرؤية. وقد يختفي المرض من تلقاء نفسه دون
ترك تأثيرات دائمة خلال 10 إلى 12 أسبوعاً. ومع ذلك، عندما تحدث الآفات في
الشبكية يصاب 50% من المرضى بفقدان مستديم للرؤية. ولكن ليس من الشائع حدوث
الوفاة بين المرضى المصابين فقط بالشكل العيني للمرض.
التهاب السحايا والدماغ: يبدأ هذا الشكل من المرض عادة بعد أسبوع إلى أربعة
أسابيع من ظهور أول أعراض الحمى. وتشمل السمات السريرية الصداع الشديد،
وفقدان الذاكرة، والهلوسة، واختلاط الذهن، والتوهان، والدُوار، والاختلاج،
والنوام، والغيبوبة. وقد تظهر مضاعفات عصبية بعد ذلك (بعد أكثر من 60
يوماً). وينخفض معدل الوفاة بين المرضى الذين يعانون فقط من هذا الشكل من
المرض، ولكن من الشائع أن يتخلف عنه قصور عصبي قد يكون وخيماً.
مرض الحمى النزفية: تظهر أعراض هذا الشكل من المرض بعد يومين إلى أربعة
أيام من بداية العلة، وهي تبدأ ببيِّنات على اختلال وخيم في الكبد، مثل
اليرقان. ويعقب ذلك ظهور علامات على النزف، مثل تقيئ الدم، ووجود الدم في
البراز، والطفح الفرفري أو الكدمات (الناتجة عن النـزف في الجلد)، والنـزف
من الأنف أو اللثة، وغزارة الطمث والنـزف من مواقع سحب الدم من الوريد.
ويصل معدل الإماتة في الحالات بين المرضى المصابين بالشكل النـزفي للمرض
إلى حوالي 50%. وتحدث الوفاة عادةً بعد ثلاثة أيام إلى ستة أيام من بداية
ظهور الأعراض. ويمكن اكتشاف الفيروس في الدم لمدة تصل إلى 10 أيام في حالة
المرضى المصابين بالشكل اليرقاني النـزفي لحمى الوادي المتصدِّع.
وقد تفاوت معدل الإماتة الكلي في الحالات تفاوتاً كبيراً من وباء لآخر،
ولكنه كان عموماً أقل من 1% في الحالات الموثـَّقة. وتحدث معظم الوفيات بين
المرضى المصابين بالشكل اليرقاني النـزفي للمرض.
التشخيص
يمكن تشخيص حمى الوادي المتصدِّع الوخيمة بطرق مختلفة. ويمكن للاختبارات
السيرولوجية، مثل المقايسة المناعية المرتبطة بالإنزيم (طريقة ELISA أو
طريقة EIA)، أن تؤكِّد وجود أضداد نوعية للغلوبولين المناعي للفيروس. ويمكن
اكتشاف الفيروس نفسه في الدم في المرحلة المبكرة للمرض أو في نسيج
التشريح، وذلك باستخدام طرائق متنوعة، مثل توالد الفيروس (في المزارع
الخلوية أو في الحيوانات التي تم تطعيمها باللقاح)، أو باختبارات اكتشاف
المستضد وبطريقة الإنزيم المنتسخ-التفاعل السلسلي للبوليميراز RT-PCR.
المعالجة واللقاحات
نظراً لأن معظم الحالات البشرية لحمى الوادي المتصدِّع خفيفة نسبياً وقصيرة
المدة، لا يحتاج هؤلاء المرضى معالجة معينة. أما في الحالات الأكثر وخامة،
فتعتبر المعالجة الشائعة معالجة داعمة عامة.
تم تطوير لقاح معطَّل للاستخدام البشري. غير أن هذا اللقاح غير مرخَّص به
وغير متاح على النطاق التجاري. وقد استُخدم هذا اللقاح في المختبر لحماية
العاملين البيطريِّـين والمختبريِّـين المعرَّضين بشدة لمخاطر العدوى
بالحمى. وهناك لقاحات أخرى قيد البحث.
فيروس حُمَّى الوادي المتصدِّع في الحيوانات المضيفة
يمكن لحمى الوادي المتصدِّع أن تصيب العديد من أنواع الحيوانات، فتسبِّب
مرضاً وخيماً في حيوانات المزارع، بما فيها الماشية والغنم والإبل والماعز.
وتعتبر الأغنام أكثر استعداداً للإصابة من الماشية والإبل.
تبيَّن أن العمر عامل مهم في حساسية الحيوان للإصابة بالشكل الوخيم للمرض:
إذ يموت أكثر من 90% من الخراف الصغيرة المصابة بحمى الوادي المتصدِّع، في
حين تقل هذه النسبة بين الخراف البالغة إلى 10%.
يصل معدل الإجهاض بين النعاج الحوامل المصابة إلى حوالي 100%. وتؤدي فاشية
الحمى عادة في الحيوانات إلى إجهاض حيوانات المزارع دون وضوح الأسباب، وقد
يكون ذلك علامة على بداية الوباء.
نواقل حمى الوادي المتصدِّع
يمكن لعدة أنواع مختلفة من البعوض أن تنقل فيروس حمى الوادي المتصدِّع.
ويختلف النوع الرئيسي الناقل للفيروس من منطقة إلى أخرى، كما يمكن لأنواع
مختلفة أن تؤدِّي أدواراً مختلفة في استمرار عملية انتقال الفيروس.
ينتشر الفيروس بين الحيوانات أساساً عن طريق لدغة البعوض المصابة،
ولاسيَّما جنس البعوض الزاعج aedes الذي يصاب بالفيروس عن طريق التغذي على
دم الحيوانات المصابة. كما يمكن لأنثى البعوض أن تنقل الفيروس مباشرة إلى
نسلها عن طريق البيض، فتأتي أجيال جديدة من البعوض المصاب. وهذا يفسِّر
التواجد المستمر لفيروس حمى الوادي المتصدِّع في البؤر التي تتوطنها
الحيوانات، حيث تتوافر للفيروسات آلية مستديمة للبقاء، إذ يمكن لبيض هذا
البعوض أن يعيش عدة سنوات في الظروف الجافة. وفي أوقات الأمطار الغزيرة،
عادةً ما تنغمر أماكن وجود اليرقات بالماء، مما يتيح فقس البيض وتزايد
البعوض بشكل سريع، فينتشر الفيروس إلى الحيوانات التي يتغذى البعوض على
دمائها.
من الممكن أيضاً أن تنتشر الأوبئة الحيوانية والأوبئة البشرية المقتـرنة
بها إلى مناطق لم تسبق إصابتها. وقد حدث ذلك عندما أدخلتْ الحيواناتُ
المصابةُ الفيروسات إلى مناطق توجد بها النواقل وتمثِّل قلقاً خاصاً.
فعندما يتغذى بعوض الزاعجة aedes غير المصاب وغيره من أنواع البعوض على
دماء الحيوانات المصابة، من الممكن أن تتسع دائرة أي فاشية صغيرة وبسرعة عن
طريق انتقال الفيروس إلى حيوانات أخرى يتغذى البعوض على دمائها بعد ذلك.
الوقاية والمكافحة
مكافحة الحمى في الحيوانات
يمكن اتِّقاء فاشيات حمى الوادي المتصدِّع بين الحيوانات عن طريق تنفيذ
برنامج مستمر لتطعيم الحيوانات. وقد تم تطوير لقاحات من الفيروس الحيّ
الموهَّن والمعدَّل ومن الفيروس المعطَّل، وذلك للأغراض البيطرية. ويمكن
لجرعة واحدة فقط من اللقاح الحي أن تمنح مناعة طويلة الأجل، ولكن من الممكن
أن يؤدِّي اللقاح المستخدم حالياً إلى إجهاض تلقائي إذا أُعطي للحيوانات
الحوامل. أما لقاح الفيروس المعطَّل فلا يؤدِّي إلى هذا التأثير الجانبي،
ولكن يحتاج الأمر إلى عدة جرعات لتوفير الحماية، وهذا أمر لا يمكن تأكيده
في المناطق الموطونة.
وفي أثناء حملات التطعيم الجموعي للحيوانات، قد ينقل العاملون في صحة
الحيوان الفيروس، عن غير قصد، إلى الحيوانات بسبب استخدامهم للقنينة
المتعدِّدة الجرعات وإعادة استخدام الإبر والمحاقن. فإن كان بعض الحيوانات
في القطيع مصابين بالعدوى ويوجد الفيروس في دمائه (برغم عدم ظهور علامات
واضحة على المرضى)، فسوف ينتقل الفيروس بين القطيع، وسوف تتضخم الفاشية.
وقد يكون حظر أو تقيـيد حركة انتقال حيوانات المزارع فعَّالاً في إبطاء عملية انتشار الفيروس من المناطق المصابة إلى غير المصابة.
نظراً لأن فاشيات حمى الوادي المتصدِّع بين الحيوانات تسبق وقوع الحالات
البشرية، فمن الضروري إنشاء نظام فعَّال لتـرصُّد صحة الحيوانات لاكتشاف
الحالات الجديدة، بغرض تقديم الإنذار المبكر للسلطات المعنية بالصحة
البيطرية والصحة العمومية للبشر.
التثقيف بالصحة العمومية، والحد من المخاطر
في أثناء فاشية لحمى الوادي المتصدِّع، تم كشف أن التماس الوثيق مع
الحيوانات، ولاسيَّما مع سوائل جسمها، سواء بشكل مباشر أم من خلال الضبائب
aerosols، على أنها أهم عوامل الخطر المرتبطة بالعدوى بفيروس الحمى. وفي
غياب المعالجة النوعية واللقاح البشري الفعَّال، يُعتبر إذْكاء الوعي
بعوامل خطر العدوى بالحمى، والتدابير الوقائية التي يمكن للأفراد اتِّخاذها
لاتِّقاء لدغات البعوض، هو الطريق الوحيد للحد من الوفيات والعدوى
البشرية.
ينبغي أن تركِّز رسائل الصحة العمومية الرامية إلى الحد من المخاطر على ما يلي:
الحد من خطر الانتقال من الحيوان إلى الإنسان، نتيجة للممارسات غير
المأمونة في الذبح وتربية الحيوانات. فينبغي ارتداء القفازات وغيرها من
الملابس الواقية المناسبة، مع توخي الحذر أثناء لمس الحيوانات المريضة أو
أنسجتها، أو أثناء ذبح الحيوانات.
الحد من مخاطر انتقال العدوى من الحيوانات إلى الإنسان بسبب الاستهلاك غير
المأمون للدم الطازج، أو اللبن الخام، أو نسج الحيوانات. وفي المناطق التي
تنتشر بها أوبئة حيوانية ينبغي طبخ جميع المنتجات الحيوانية (اللبن واللحم
واللبن) طبخاً جيداً قبل استهلاكها.
أهمية حماية الأفراد والمجتمع من لدغات البعوض، باستعمال الناموسيات
المشبَّعة بمبيدات الحشرات، واستعمال طاردات البعوض الشخصية إن وُجدت،
وارتداء الملابس الفاتحة الألوان (قميص طويل الأكمام وبناطيل)، وتجنُّب
الأنشطة التي تؤدَّى خارج المنازل في أوقات ذروة نشاط البعوض الناقل للمرض.
مكافحة العدوى في مرافق الرعاية الصحية
برغم عدم ثبوت انتقال الحمى من البشر إلى البشر، لايزال هناك خطر نظري من
انتقال الفيروس من المرضى المصابين إلى العاملين في الرعاية الصحية، عن
طريق لمس الأنسجة المصابة أو الدم المصاب. ويجب على العاملين الصحيِّـين
الذين يتولون رعاية المرضى المشتبه بإصابتهم بالحمى أو المؤكَّدة إصابتهم
بها أن ينفذوا الاحتياطات العادية عند التعامل مع العينات المأخوذة من
المرضى.
تحدِّد الاحتياطات العادية ممارسات العمل المطلوبة لضمان المحافظة على
مستوى أساسي من مكافحة العدوى. ويُوصى بمراعاة الاحتياطات العادية في رعاية
ومعالجة جميع المرضى، سواءً أكانت حالتهم مؤكَّدة أم مشتبهاً بها. وتغطي
الاحتياطات العادية تداول الدم (بما فيه الدم المجفف)، وجميع سوائل الجسم
ومفرزاته ومفرغاته الأخرى (باستثناء العَرَق)، بغض النظر عن احتوائها على
دم مرئي أم لا، كما تغطي هذه الاحتياطات التاس مع الجلد والأغشية المخاطية
غير السليمة. ويمكن الاطلاع على مذكرة لمنظمة الصحة العالمية حول
الاحتياطات العادية في الرعاية الصحية، في الموقع
وكما ذكر آنفاً، يتعرض أيضاً العاملون في المختبرات للمخاطر. ولذلك فإن
العينات المأخوذة من الأشخاص المشتبه بإصابتهم بالحمى، ومن الحيوانات
المصابة بها للتشخيص، ينبغي أن يتعامل معها عاملون مدربون، وأن تُفحص في
مختبرات مجهزة بالمعدات المناسبة.
مكافحة النواقل
ثـَمَّة طرق أخرى لمكافحة انتشار الحمى، تشمل مكافحة البعوض الناقل للعدوى والوقاية من لدغاته.
يُعتبر رش مبيدات اليرقات في أماكن توالد البعوض الوسيلة الأكثر فعالية في
مكافحة النواقل، إذا أمكن تحديد أماكن التوالد بوضوح وكانت هذه الأماكن
محدودة الحجم والنطاق. أما في أوقات الفيضانات، فعادة ما يكون عدد وحجم
أماكن توالد البعوض كبيرة، بما يجعل تدابير رش مبيدات اليرقات غير مجدية.
التنبؤ بحمى الوادي المتصدِّع والنماذج المناخية
من شأن رصد الأحوال الجوية أن يتوقَّع الظروف المناخية التي تقتـرن عادة
بزيادة مخاطر الفاشيات، وأن يُسهم في تحسين سُبُل مكافحة المرض. وفي
أفريقيا والمملكة العربية السعودية واليمن تقتـرن فاشيات الحمى اقتـراناً
وثيقاً بفتـرات زيادة الأمطار، عن طريق الصور المرسلة بالأقمار الصناعية أو
بالاستشعار عن بُعد. كما تقتـرن فاشيات الحمى في شرق أفريقيا اقتـراناً
وثيقاً بالأمطار الغزيرة التي تهطل في المرحلة الدافئة لظاهرة تيار النينيو
والتذبذب الجنوبي.
أتاحت هذه النتائج الإعداد الناجح لنماذج التنبؤ ونُظُم الإنذار المبكر
بحمى الوادي المتصدِّع، باستخدام التصوير بالأقمار الصناعية وبيانات التنبؤ
بالطقس والمناخ. ويمكن استخدام نُظُم الإنذار المبكر، كهذه النُظُم،
لاكتشاف حالات الإصابة الحيوانية في مرحلة مبكرة للفاشية، مما يمكِّن
السلطات من تنفيذ تدابير لتجنُّب أي أوبئة وشيكة.
في إطار اللوائح الصحية الدولية الجديدة (2005)، يُعتبر توقُّع فاشيات
الحمى والإنذار المبكر بها، والتقيـيم الشامل لمخاطر انتشارها إلى مناطق
جديدة، ضرورياً لتنفيذ تدابير المكافحة الفعَّالة وفي الوقت المناسب.
من نوقع منظمة الصحة العالمية
-----------------------
حمى الوادي المتصدع-من ويكيبيديا، الموسوعة الحرة

صورة مجهرية مأخوذة بواسطة مجهر إلكتروني نافذ لأنسجة مصابة بفيروس الوادي المتصدع
حمى الوادي المتصدِّع (بالإنجليزية: Rift Valley fever) مرض فيروسي حيواني المنشأ يصيب الحيوانات (الأغنام والماعز) في المقام الأول، كما يصيب البشر. ويمكن للعدوى أن تسبِّب مرضاً وخيماً لكلٍّ من الحيوانات والبشر. كما يؤدِّي المرض إلى خسائر اقتصادية فادحة بسبب الوفيات وحالات الإجهاض التي تحدث بين الحيوانات التي تصاب بالحمى في المزارع.
ينتمي فيروس حمى الوادي المتصدِّع إلى جنس الفيروسات الفاصدة Phlebovirus، وهي أحد الأجناس الخمسة في فصيلة الفيروسات البونية Bunyaviridae. وقد تم تحديد الفيروس لأول مرة في عام 1931 أثناء تحرِّي وباءانتشر بين الأغنام في إحدى المزارع في الوادي المتصدِّع، في كينيا. ومنذ ذلك الحين، تم التبليغ عن فاشيات في بلدان جنوب الصحراء وشمال أفريقيا. وفي عامَيْ 1997 و1998 وقعت فاشية كبرى في كينيا والصومال وتنـزانيا. وفي أيلول/سبتمبر 2000 تم تأكيد حالات من حمى الوادي المتصدِّع في السعودية واليمن، وكانت هذه الحالات أول وقوع للمرض تم التبليغ عنه خارج القارة الأفريقية، حيث أثارت قلقاً من إمكانية امتداد المرض إلى مناطق أخرى في آسيا وأوروبا وهو مرض معدٍ ينتقل أساسا عن طريق وخزة بعوضيات مصابة بالفيروس، وينقلها للإنسان فتظهر عليه أعراض الحمى والنزيف (1-3% من الحالات).
تاريخ المرض وانتشاره

توزع حمى الصادع في أفريقيا وشبه الجزيرة
العربية. يشير اللون الأزرق إلى البلدان التي يستوطن فيها المرض، أي التي
تحدث فيها فاشيات هامة، واللون الأخضر إلى البلدان التي تحدث فيها حالات
فردية أو يتم عزل الفيروس أو كشف الإيجابية المصلية
ظهر مرض حمى الوادي المتصدّع لأول مرة في كينيا عام 1915 وتم عزل الفيروس عام 1931 انتشر في أفريقيا (الصحراء الكبرى)بخاصة، لكن تم تسجيل حالة وبائية خطيرة في الفترة ما بين 1977 إلى 1978، حيث أصيب الملايين وتوفي الآلاف في كينيا، عام 1998 توفي ما يزيد عن 400 كيني مصاب جرّاء الإصابة بالفيروس. وفي سبتمبر 2000 انتشر الفيروس شرقاً وتم تسجيل عدة حالات في السعودية واليمن. في 2007-2008 انتشر في دول أفريقيا الشرقية في مدغشقر وجزر القمر. من العوامل المساعدة في انتشار المرض الاحترار العالمي، حالات الالتهاب الشديدة للحيوانات المصابة، وجود العديد من الحيوانات الناقلة للفيروس (خاصة في حوض البحر الأبيض المتوسط)، إذ اعتبرت منظمة الصحة العالمية أن المناخ المعتدل يساعد على انتشار المرض بسرعة.
العلامات والأعراض
قد لا يصاحب المرض أية أعراض، وقد يظهر من خلال أعراض كالحمّى والصداع وآلام العضلات وخلل في وظائف الكبد وحالة إعياء شديدة وآلام في الظهر والدوار ونقصان الوزن في بداية المرض. وفي 1-3 بالمائة من الحالات، قد يتطور المرض إلى حالات خطيرة تتضمن التهاب الدماغ، التهاب كبدي، الحمى النزفية الفيروسية (في 2% من الحالات)، التهاب السحايا، التهاب شبكية العين، لكن في معظم الحالات يتعافى المصاب خلال يومين إلى 7 أيام من بداية المرض. هذا ويشار إلى أن نحو 1% من المصابين يموتون. لكن المخاطر المرافقة للمرض في المواشي تكون أكبر وأكثر تأثيراً.
من علاماته الإكلينيكية:
إجهاض في الحوامل
ارتفاع الحرارة
نفوق في الحيوانات الصغيرة
أعراض شبيهة بالإنفلونزا في الإنسان
الانتقال (ينتقل بالبعوض)
مسببات المرض وطرق انتقاله
يسبب هذا المرض فيروس من جنس فليبوفيروس phlebovirus ينتمي إلى عائلة الفيروسات البانيوية (Bunyaviridae) ومن مجموعة أربوفيروس Arbovirus. وينتقل عن طريق لسعات البعوض الناقل للمرض مثل (أيدس Aedes والكيولكس Culex كما تنتقل العدوى عن طريق ملامسة دم أو سوائل وأنسجة الحيوانات المصابة، أو عن طريق استنشاق الرذاذ المتطاير من أنسجة الحيوانات المصابة أو أجنتها ويشار إلى أنه قد تم عزل الفيروس المسبب للمرض من نوعين من الخفافيش
العلاج
يتم علاج المرض بعدة طرق منها اللقاح ضد المرض باستخدام اللقاح الحي للأغنام مرة واحدة ومنهااللقاح النسيجي الميت للماشية والأغنام الحوامل ويعاد سنوياً، ومكافحة حشرة البعوض في طورها اليرقي والحشرة الكاملة في أماكن تواجدها وكذلك القوارض والفئران. ومن طرق الوقاية أن يتم مراعاة كافة التدابير والإجراءات الوقائية والصحية أثناء التعامل مع الحيوانات المصابة من قبل جميع العاملين في المراعي أو في المسالخ. يشار إلى أن الولايات المتحدة قد أقرّت مطعوماً للحيوانات يعطى بشروط
تلقيح الحيوانات
عام 1989، قام الباحث الفرنسي جون فرانسوا سالوزو بعزل طفرة جينية طبيعية من الفيروس المسبب للحمى، سمي بـ Clone 13 وتم إظهار الطفرة على أنها عملية شطب لجينات مسؤولة عن تركيب بروتين، فيتألف من 4 بروتينات، في حين أن الفيروس الأصلي يتركّب من 5 بروتينات. ولقد تم صنع لقاح مضاد للفيروس عن طريق فيروس حي Vaccin vivant، وتم تجريبه على الفئران ما أكسبها مناعة لمدة 3 سنوات؛ لكن النتائج لم تكن مرضية عند المواشي التي سجلت عدة عمليات إجهاض، فتم تخفيف الفيروس المستخدم في اللقاح فكانت النتائج أفضل ضد المرض دون تأثيرات جانبية؛ لكن تبقى المشكلة الرئيسية هي تأمين كمية كافية من اللقاح خاصة في المناطق التي يكون بها المرض متوطن.
الوبائيات
تحدث فاشيات حمى الوادي المتصدع في جميع أنحاء أفريقيا جنوب الصحراء، مع تفشي التي تحدث في أماكن أخرى بشكل غير منتظم. في مصر في 1977-1978، أصيب ما يقدر بنحو 200،000 شخص، وكانت هناك 594 حالة وفاة على الأقل في كينيا عام 1998، قتل الفيروس أكثر من 400 كيني. وفي سبتمبر عام 2000، تم تأكيد تفشي المرض في السعودية واليمن). في 19 أكتوبر 2011، تم تأكيد حالة من حمى الوادي المتصدع في سيدة وافدة من العرق الأبيض كانت عائدة إلى فرنسا بعد إقامتها لمدة 26 يوماً في مارونديرا في زيمبابوي خلال شهري يوليو وأغسطس، 2011. لكنّها صُنّفت على أنها حالة "غير مؤكدة" لاحقاً'
وباء 2006-2007 في كينيا والصومال
في نوفمبر 2006 تم تسجيل عدة حالات من حمى الوادي المتصدع في المحافظة الشمالية والمحافظة الساحلية من كينيا، حيث شهدت هذه المناطق عدة فيضانات في الأشهر التي سبقت الوباء، ما يشير الى أن المناطق الرطبة التي يكثر فيها البعوض هي مناظق أكثر عرضة للانتشار السريع للمرض. في يناير 2007 توفي ما يزيد عن 775 شخص وتم تسجيل 183 شخص مصاب بسبب انتشار الوباء، أغلقت أسواق المواشي في المنطقة الشرقية الشمالية، ما أثّر على اقتصاد المنطقة انتشر المرض بعد ذلك في ماراغوا وكيرينياجا في المحافظة الوسطى في كينيا وبتاريخ 23 يناير 2007 ظهر المرض في العاصمة الكينية نيروبي، وقد سجلت عدة شركات خسائر معتبرة بعد العزوف عن شراء لحومٍ اعتُقد أنها مسؤولة عن انتشار المرض.
وصل الوباء في 20 يناير 2007 إلى الصومال وتسبب بمقتل 14 شخصٍ في منطقة جوبا السفلى في الفترة من ديسمبر 2006 إلى يناير 2007، نظّم نشطاء دوليون في الصحة من تايوان عدة فعاليات لتكوين طاقم طبي مساعد لدعم الجهود في كينيا وزوّد بأخصائيين وخبراء. كما أقيمت مراكز لمكافحة الأمراض والوقاية منها وتجهيزها بالمستلزمات للقضاء على البعوض مثلاً. وحذت حذوها الولايات المتحدة الأمريكية بارسال خبراء إلى كينيا. في 14 مارس 2007 أعلنت الحكومة الكينية أنه تم إنفاق 2,5 مليون دولار لإقامة مراكز للتلقيح؛ تضاءلت حالات الإصابة بفيروس RVF بشكل ملفت وتم الغاء حظر حركة المواشي في المناطق المصابة.
حتى 2 نوفمبر 2007، سجّلت 125 حالة في السودان منها 60 وفاة، شملت عدة مناطق محلية كالنيل الأبيض وولاية سنار وولاية الجزيرة. كانت معظم الحالات من الذكور البالغين الشباب.
وباء 2010 في جنوب أفريقيا
حتى 8 نيسان (إبريل) 2010، سجّلت وزارة الصحة في جنوب أفريقيا 87 حالة إصابة بشرية بمرض حمى الوادي المتصدّع، حدثت وفاتان في ولايتي الكيب الشرقية والكيب الشمالية. أشارت التقارير إلى أن معظم هذه الحالات كانت بسبب الاتصال المباشر مع الحيوانات المصابة بفيروس RVFV أو جرّاء العمل في مزارع سجلّت فيها حالات إصابة مواشي مؤكّدة بفيروس RVF. كان من بين الإصابات مزارعين وأطباء بيطريين وعمال مزارع. أجرى فحوصات المصابين وأكدها المعهد الوطني للأمراض المعدية في جوهانسبرغ.
فيروس RVF سلاح بيولوجي
كانت حمى الوادي المتصدع إحدى أكثر العوامل الحيوية الإثني عشر التي أجرت عليها الولايات المتحدة أبحاثاً قبل أن تعلّق برنامجها للأسلحة البيولوجية عام 1969 بسبب تهديدات بوجود قنابل محتملة قد تسبب حالة من الذعر في الولايات المتحدة.
من ويكبيديا
الأربعاء، 16 مارس 2016
الالتهاب السحائي&
الالتهاب السحائي منقول ومن هنا أيضا






براديكينين · جملة المتممة (C3, C5a, معقد مهاجمة الغشاء) · تخثر (عامل التخثر الثاني عشر، بلازمين، ثرومبين)
-------------------------------
وسائط مشتقة من الخلايا
مشكلة مسبقاً: حبيبات اليحلول · أمين فعال في الأوعية (هستامين, سيروتونين)
تركب عند الحاجة: سيتوكينات (إنترفيرون غاما, إنترلوكين 8, عامل نخر الورم ألفا, إنترلوكين 1) · إيكاسانويد (لوكوترين B4، بروستاغلاندينات) · أحادي أوكسيد النيتروجين ·كاينين
الآليات
تقليدي: احمرار · حرارة · ورم · ألم · فقدان الوظيفة
حديث: تفاعل الطور الحاد/حمى · توسع الأوعية · زيادة نفوذية الأوعية · نضحة · تسرب الكريات البيضاء · انجذاب كيميائي
أنواع محددة
ما يجب معرفته عن مرض السحايا
- ما هو التهاب السحايا
- الأنواع المختلفة لالتهاب السحايا
- كيفية اكتشاف المرض
- ما يجب فعله
- مطعوم HIB
- المعالجة
ما هو التهاب السحايا
التهاب السحايا هو التهاب البطانة ( الغشاء ) الذي يحيط بالدماغ
وبالنخاع الشوكي. سببها جراثيم مختلفة أهمها البكتيريا والفيروسات. التهاب
السحايا الفيروسي أكثر انتشارا من الألتهاب البكتيري مع أنه نادرا ما يشكل
خطورة على الحياة. أما بالنسبة لالتهاب السحايا البكتيري فهو قليل الحدوث
ويمكن ان يكون خطيرا جدا وبحاجة الى علاج سريع باستعمال المضادات الحيوية.
هناك أنواع مختلفة من التهاب السحايا البكتيري اكثرها شيوعا Meningococcal Group.
ان الجراثيم التي تسبب التهاب السحايا البكتيري تتواجد بكثرة في منطقة
المجاري التنفسية العلوية والحلق. ممكن لأي انسان بغض النظر عن عمره أن
يحمل هده الجراثيم بدون ان يصاب بالمرض فهو من النادر أن يتخطى جهاز
المناعة للجسم ويسبب التهاب السحايا.
ينتشر هدا المرض بين الناس من خلال الأتصال المباشر عبر السعال و الزكام
والتقبيل. ولكن الجراثيم لا تعيش خارج الجسم فترة طويلة فلدلك لا يمكن
التقاط المرض ( النوع البكتيري ) عن طريق المجمعات المائية كالمسابح أو عن
طريق الأبنية والمصانع.
الأنواع المختلفة لالتهاب السحايا
يمكن في بعض حالات Meningococcal
البكتيري الذي يسبب التهاب السحايا ان يسبب أيضا تسمم في الدم والدي يتطور
بسرعة. يظهر على شكل طفح جلدي على شكل مجموعة بثور حمراء أو داكنة اللون
وتبدو بحجم رأس الدبوس أو على شكل بقع أكبر حجما داكنة اللون واضحة تحت
الجلد وتبدو مثل الكدمات الحديثة.
يظهر الطفح الجلدي في أي مكان في الجسم ومن الصعب رؤيته اذا كانت البشرة داكنة ولا تختفي اذا تم الضغط عليها. ان الشخص المصاب ب Meningococcal قد تظهر عليه أعراض الطفح الجلدي اضافة الى الحمى و القيء والأعراض الأخرى .
كيفية اكتشاف المرض
ان المصاب بالتهاب السحايا في المراحل الأولى تظهر عليه أعراض مشابهه
للانفلونزا. يتطور المرض خلال اليومين الأولين وبسرعة ومن الممكن خلال
ساعات قليلة. ان الأعراض التي تظهر على البالغين هي كالتالي ( وليس
بالضرورة أن تظهر جميعها في وقت واحد) :
صداع

حمى

قيء

تشنج في الرقبة ووجع مفصلي

غثيان وفقدان
وعي مؤقت

الانزعاج من الضوء الساطع

طفح جلدي على شكل نقاط وكدمات لونها أحمر قاني
أعراض التهاب السحايا هي كالتالي:
عند الرضع
حمى مصاحبة ببرود الأطراف
القيء و الامتناع عن الطعام
البكاء الحاد دونما سبب واضح
النكد الدائم
تصلب عضلات الرقبة
شحوب الجلد
النعاس في غير الأوقات المعتادة و درجات متفاوتة من الغيبوبة
عند الأطفال الكبار والبالغين
القيء
ارتفاع في درجة الحرارة والحمى
صداع شديد
تصلب في الرقبة
النعاس في غير الأوقات المعتادة و درجات غيبوبة مختلفة
ألم في المفاصل
ما يجب فعله
ادا اشتبهت بإصابة أي شخص بالتهاب السحايا أو ب Meningococcal , عليك
الاتصال بالطبيب على الفور. صف الأعراض بدقة واطلب المشورة. ادا لم يتواجد
الطبيب, اتجه فورا إلى أقرب مركز صحي أو مستشفى فان سرعة التصرف مهمة في
هده الحالات.
Hemophilus Influenza type B
( HIB )
يعتبر HIB
مرض بكتيري خطير. في كل عام ( وحسب تقارير منظمة الصحة العالمية ) هناك
أكثر من 3 ملايين حالة من هدا المرض وحوالي 700000 حالة وفاة في العالم
نتيجة هدا المرض.
ان معظم حالات الوفاة تكون في البلاد النامية ومعظمها لمصابين أعمارهم تقل عن خمسة سنوات.
ان مرض HIB يختفي تماما في البلاد التي يتم تطعيم جميع أطفالها دون الخمسة سنوات ضده.
بكتيريا HIB هي من أهم أسباب التهاب سحايا الأطفال (التهاب بالطبقة التي
تغطي الدماغ ) وهي أيضا سبب رئيسي للالتهاب الرئوي البكتيري للأطفال. مع
أن كلمة انفلونزا هي جزء من اسم المرض ولكنه لا يسبب الأنفلونزا.
ان مرض HIB من أكثر أمراض الأطفال خطورة خاصة للاطفال دون الخامسة من
عمرهم. أمراض HIB الخطيرة جدا تصيب الأطفال بين 2 شهر – 5 سنوات.
بكتيريا HIB تستقر عادة في الأنف أو أعلى الحلق وتنتقل عن طريق السعال
أو بالتحدث عن قرب الى شخص مصاب به. بعض الأطفال يحملون بكتيريا HIB بدون
ظهور أي أعراض للمرض ولكن يمكن ان ينقلوه الى الآخرين .
قبل أن يقضي مطعوم HIB على هذا المرض في الولايات المتحدة, كان نسبة الأطفال المصابين بهذا المرض مرتفعة جدا.
نحن لا نعرف مدى تأثير مرض HIB في البلاد النامية ويجب القيام بدراسات
أخرى موسعة عن هدا المرض. حسب تقديرات منظمة الصحة العالمية فان مرض HIB
يسبب اصابة حوالي 3 ملايين حالة بحالات خطيرة وحوالي 400000 الى 700000
حالة وفاة في كل عام.
مطاعيم HIB
تم ترخيص الكثير من مطاعيم HIB المزدوجة والتي أثبتت تأثيرها الدفاعي
القوي في مرحلة الطفولة المبكرة بدون حصول أي آثار جانبية ( عدا الاحمرار
المؤقت أو الورم في منطقة الحقن ). لتخفيض عدد الحقن, يعطي مطعوم HIB مع
مطعوم الدفتيريا والتيتانوس والسعال الديكي ( DTP ).
مطعوم HIB هو من أكثر المطاعيم أمانا
ان مطعوم HIB يستعمل في برامج الحصانة للأطفال في اكثر من 40 بلدا أو
منطقة تضم كندا و الولايات المتحدة و استراليا و نيوزيلندا و الكثير من
بلدان اوروبا الغربية و اربعة دول عربية منها الأردن. ان تقديم مطعوم HIB
يؤدي الى التناقص السريع في عدد الحالات وصولا الى القضاء على المرض.
ان الأطفال في عمر 8 أسابيع فما فوق يمكن تطعيمهم ضد مرض HIB.
لم يدرج مطعوم HIB بشكل كبير في البلاد النامية. تم فحص فعالية المطعوم
في الكثير من البلاد مثل تشيلي و أوروغواي و غامبيا, ووجد أن المطعوم فعال
كما هو في الولايات المتحدة و الدول المتقدمة.
ان منظمة الصحة العالمية تؤكد علىادخال مطعوم HIB الى برامج الحصانة للأطفال لما أثبته هدا المطعوم من مفعول قوي وضمانة آمنة.
ان تقييم المركز المختص بمطاعيم الأطفال في منظمة الصحة العالمية يؤكد
بأن ضم مطعوم HIB في برامج الحصانة للأطفال سيكون ذو جدوى حتى لذوي الدخل
المتدني
أن البكتيريا التي تسبب التهاب السحايا و Meningococcal شائعة.
معظمنا يحملها في مرحلة من مراحل حياته دون أن تتطور إلى مرض. هناك جزء
ضئيل من الناس يصابون بهذا المرض عند دخول هذا النوع من البكتيريا الى
المجاري التنفسية العلوية.
إن البكتيريا تعيش لفترة قصيرة جدا خارج الجسم فلذلك لا يمكنها أن تعيش
طويلا في الهواء وهي لا تنتقل من خلال الأدوات المستعملة في المنزل مثل
الملابس أو الأثاث أو الألعاب. هدا يعني أنه يجب أن تكون على اتصال مباشر
جدا مع شخص مصاب قبل أن تنتقل البكتيريا إليك ولكن ليس من الضروري أن يسبب
لك المرض لأنه لدى معظمنا جهاز مناعة قوي ضد البكتيريا.
مع أن التهاب السحايا Meningococcalليس
شائعا ولكنه خطير وممكن أن يتطور بسرعة فلذلك يجب على الجميع معرفة أعراضه
حتى يكونون على حذر دائما. والمطعوم الذي يقي من الاصابة بهذا المرض
يعطى لكافة حجاج بيت الله الحرام ويوفر لهم الوقاية لمدة عام كامل .
المعالجة
التشخيص و العلاج المبكر لمرض التهاب السحايا البكتيري مهم لأن ذلك يزيد
من فرصة الشفاء التام و يقلل من احتمالية الاصابة بالمضاعفات أو الاعاقات
الدائمة والخطرة .
اما التهاب السحايا الفيروسي فهو اكثر شيوعا ولكنه أقل خطورة ولا يمكن أن يعالج بالمضادات الحيوية.
5555555555555555555555555555
قبل Häggström ميكائيل، عبر ويكيميديا كومنز
أعراض الالتهاب السحائي البكتيري.عن موقع نيوز ميديكال
55555555555555555555555555
قائمة الالتهابات في ويكبيديا.الالتهاب
اضغط الرابط لتدخل موسوعة ويكبيديا
-------------
الإلتهابات الحادة
-----------------
وسائط مشتقة من البلازما براديكينين · جملة المتممة (C3, C5a, معقد مهاجمة الغشاء) · تخثر (عامل التخثر الثاني عشر، بلازمين، ثرومبين)
-------------------------------
وسائط مشتقة من الخلايا
مشكلة مسبقاً: حبيبات اليحلول · أمين فعال في الأوعية (هستامين, سيروتونين)
تركب عند الحاجة: سيتوكينات (إنترفيرون غاما, إنترلوكين 8, عامل نخر الورم ألفا, إنترلوكين 1) · إيكاسانويد (لوكوترين B4، بروستاغلاندينات) · أحادي أوكسيد النيتروجين ·كاينين
-------------------
الالتهابات المزمنة
---------- ---------
بلعم · خلية شبيهة بالظهارية · خلية عملاقة · ورم حبيبيالآليات
تقليدي: احمرار · حرارة · ورم · ألم · فقدان الوظيفة
حديث: تفاعل الطور الحاد/حمى · توسع الأوعية · زيادة نفوذية الأوعية · نضحة · تسرب الكريات البيضاء · انجذاب كيميائي
أنواع محددة
-----------------
عصبي
مركزي (التهاب الدماغ، التهاب النخاع) · التهاب السحايا (التهاب العنكبوتية) · محيطي (التهاب العصب) · عين (التهاب الغدة الدمعية، التهاب الصلبة، التهاب القرنية، التهاب المشيمية،التهاب الشبكية، التهاب المشيمية والشبكية، التهاب الجفن، التهاب الملتحمة، التهاب القزحية، التهاب العنبية) · أذن (التهاب الأذن، التهاب الأذن الداخلية، التهاب الخشاء)
-------------
قلبي وعائي
التهاب القلب (التهاب الشغاف، التهاب عضل القلب، التهاب التامور) · التهاب وعائي (التهاب الشريان، التهاب الوريد، التهاب الشعيرات)
---------------
تنفسي
علوي (التهاب الجيوب، التهاب الأنف، التهاب البلعوم، التهاب الحنجرة) · سفلي (التهاب الرغامى، التهاب القصبات، التهاب القصيبات، التهاب الرئة، التهاب الجنبة) · التهاب المنصف
-------------------
هضمي
الفم (التهاب الفم، إلتهاب اللثة، التهاب اللثة والفم، التهاب اللسان، التهاب اللوزتين، التهاب الغدة اللعابية/إلتهاب الغدة النكفية، التهاب الشفة، التهاب اللب، التهاب الفك) · السبيل (التهاب المريء،التهاب المعدة، التهاب المعدة والأمعاء، التهاب الأمعاء، التهاب القولون، التهاب معوي قولوني، التهاب الاثنا عشري، التهاب اللفائفي، التهاب الأعور، التهاب الزائدة، التهاب المستقيم) · الملحقات(التهاب الكبد، التهاب الأقنية الصفراوية، التهاب المرارة، التهاب البنكرياس) · التهاب الصفاق
--------------------------
جلدي
التهاب الجلد (التهاب الجريبات) · التهاب الغدد العرقية
----------------------------
عضلي هيكلي
التهاب المفصل · التهاب الجلد والعضل · نسيج رخو (التهاب العضل، التهاب الزليل/التهاب زليل الوتر، التهاب الجراب، التهاب الارتكاز، التهاب اللفافة، التهاب المحفظة، التهاب اللقيمة،التهاب الوتر، التهاب السبلة الشحمية)
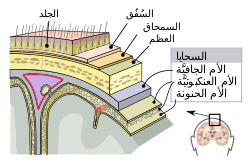
التهاب العظم والغضروف: التهاب العظم (التهاب الفقار، التهاب السمحاق) · التهاب الغضروف
--------------------------------
بولي
التهاب الكلية (التهاب كبيبات الكلى، التهاب الحويضة والكلية) · التهاب الحالب · التهاب المثانة · التهاب الإحليل
--------------------------------
تناسلي
إناث: التهاب المبيض · التهاب البوق · التهاب بطانة الرحم · التهاب مجاورات الرحم · التهاب عنق الرحم · التهاب المهبل · التهاب الفرج · التهاب الثدي
-------------------------------
ذكور: التهاب الخصية · التهاب البربخ · التهاب الموثة · التهاب الحشفة · التهاب القلفة والحشفةحمل/وليد: التهاب المشيماء والسلى · التهاب السرة
------------------------------
صماوي
التهاب الجزر البنكرياسية · التهاب الغدة النخامية · التهاب الدرق · التهاب الغدد الدريقية · التهاب الكظر
------------------------------
لمفاوي
التهاب الأوعية اللمفية · التهاب العقد اللمفية
-------------------------------
عصبي
مركزي (التهاب الدماغ، التهاب النخاع) · التهاب السحايا (التهاب العنكبوتية) · محيطي (التهاب العصب) · عين (التهاب الغدة الدمعية، التهاب الصلبة، التهاب القرنية، التهاب المشيمية،التهاب الشبكية، التهاب المشيمية والشبكية، التهاب الجفن، التهاب الملتحمة، التهاب القزحية، التهاب العنبية) · أذن (التهاب الأذن، التهاب الأذن الداخلية، التهاب الخشاء)
-------------
قلبي وعائي
التهاب القلب (التهاب الشغاف، التهاب عضل القلب، التهاب التامور) · التهاب وعائي (التهاب الشريان، التهاب الوريد، التهاب الشعيرات)
---------------
تنفسي
علوي (التهاب الجيوب، التهاب الأنف، التهاب البلعوم، التهاب الحنجرة) · سفلي (التهاب الرغامى، التهاب القصبات، التهاب القصيبات، التهاب الرئة، التهاب الجنبة) · التهاب المنصف
-------------------
هضمي
الفم (التهاب الفم، إلتهاب اللثة، التهاب اللثة والفم، التهاب اللسان، التهاب اللوزتين، التهاب الغدة اللعابية/إلتهاب الغدة النكفية، التهاب الشفة، التهاب اللب، التهاب الفك) · السبيل (التهاب المريء،التهاب المعدة، التهاب المعدة والأمعاء، التهاب الأمعاء، التهاب القولون، التهاب معوي قولوني، التهاب الاثنا عشري، التهاب اللفائفي، التهاب الأعور، التهاب الزائدة، التهاب المستقيم) · الملحقات(التهاب الكبد، التهاب الأقنية الصفراوية، التهاب المرارة، التهاب البنكرياس) · التهاب الصفاق
--------------------------
جلدي
التهاب الجلد (التهاب الجريبات) · التهاب الغدد العرقية
----------------------------
عضلي هيكلي
التهاب المفصل · التهاب الجلد والعضل · نسيج رخو (التهاب العضل، التهاب الزليل/التهاب زليل الوتر، التهاب الجراب، التهاب الارتكاز، التهاب اللفافة، التهاب المحفظة، التهاب اللقيمة،التهاب الوتر، التهاب السبلة الشحمية)
التهاب العظم والغضروف: التهاب العظم (التهاب الفقار، التهاب السمحاق) · التهاب الغضروف
--------------------------------
بولي
التهاب الكلية (التهاب كبيبات الكلى، التهاب الحويضة والكلية) · التهاب الحالب · التهاب المثانة · التهاب الإحليل
--------------------------------
تناسلي
إناث: التهاب المبيض · التهاب البوق · التهاب بطانة الرحم · التهاب مجاورات الرحم · التهاب عنق الرحم · التهاب المهبل · التهاب الفرج · التهاب الثدي
-------------------------------
ذكور: التهاب الخصية · التهاب البربخ · التهاب الموثة · التهاب الحشفة · التهاب القلفة والحشفةحمل/وليد: التهاب المشيماء والسلى · التهاب السرة
------------------------------
صماوي
التهاب الجزر البنكرياسية · التهاب الغدة النخامية · التهاب الدرق · التهاب الغدد الدريقية · التهاب الكظر
------------------------------
لمفاوي
التهاب الأوعية اللمفية · التهاب العقد اللمفية
-------------------------------
من ويكيبيديا
التهاب السحايا. من ويكيبيديا، الموسوعة الحرة
التهاب السحايا (من الكلمة اليونانية μῆνιγξ
وتعني السحاءة "غشاء" و- itis لاحقة طبية تعني "التهاب") هو التِهاب حادّ
للأغشية الواقية التي تُغطّي الدّماغ والنُّخاع الشوكيّ، والتي تعرف باسم السَّحايا. تَتَعدّد أسباب الالتهاب وتشمل العَدوى الفيروسات أو البكتيريا أو غيرها من الكائنات الدقيقة، وأقل شيوعًا عن طريق بعض الأدوية. قد يكون التهاب السحايا مهدِّدًا للحياة بسبب قربه من الدماغ والحبل الشوكي؛ من هُنا، يُصنَّف التهاب السحايا كحالة طبية طارئة.
 |
| من ويكيبيديا |
الأعراض الأكثر شيوعا في التهاب السحايا هي الصداع وتيبُّس العنق المرتبط بالحمّى، والارتباك أو اضطراب في الوعي، والتقيُّؤ، وعدم تحمُّل الضوء (رُهاب الضوء) أو الأصوات العالية (رُهاب الصوت). أما لدى الأطفال فغالبًا ما تظهر فقط أعراض غير مُحدّدة مثل التهَيُّج والنعاس. إذا تواجد الطفح، قد يشير ذلك إلى سبب معين لالتهاب السحايا. على سبيل المثال، التهاب السحايا الناجم عن بكتيريا المكورات السحائية قد تكون مصحوبة بطفح جلدي مميز.
البزل القطني يُشَخِّص أو يستبعد التهاب السحايا. حيث تُدخَل إبرة في القناة النخاعية لاستخراج عيِّنة من السائل النخاعي، الذي يحيط بالدماغ والنخاع الشوكي. ومن ثم يُفحص السائل النخاعي في مختبر طبي. يشكل العلاج الأولي لالتهاب السحايا الحاد علاج سريع بالمضادات حيوية تعطى فورًا وأحيانا مضادات فيروسات. وقد تُستخدم كذلك الستيروئيدات القشرية لمنع حدوث مضاعفات من الالتهاب الشديد. قد يؤدي التهاب السحايا إلى عواقب وخيمة طويلة الأمد مثل الصمم، والصرع، واستسقاء الرأس والعجز المعرفي، خاصة إذا لم يُعالج بسرعة. يمكن الوقاية ومنع بعض أشكال التهاب السحايا (مثل تلك المرتبطة بالتهابات المكورات السحائية، المستدمية النزلية من النمط ب، المكورات الرئوية أو فيروس النكاف) عن طريق التحصين المناعي (التطعيم). أدى التهاب السحايا في عام 2013 إلى 303000 حالة وفاة - حيث انخفض من 464000 حالة وفاة في العام 1990.
علامات وأعراض
مظاهر سريرية
في البالغين، الأعراض الأكثر شيوعًا لالتهاب السحايا هي صداع شديد
والذي يصيب حوالي 90٪ من حالات التهاب السحايا الجرثومي، تليها صلابة
قفوية (تيبُّس العنق؛ عدم القدرة على ثني الرقبة إلى الأمام بشكل لافاعل
نتيجة لزيادة توترالعضلات وتصلب الرقبة). يتكوّن الثالوث الكلاسيكي من العلامات التشخيصية لالتهاب السحايا من الصلابة القفوية، ارتفاع حرارة مفاجئ، وتغير الحالة العقلية. ومع ذلك، تتواجد ثلاثة العلامات التشخيصيّة سويًّا فقط في 44-46٪ من حالات التهاب السحايا الجرثومي. إن لم يتواجد أي من العلامات التشخيصية الثلاث، فالتهاب السحايا الحاد غير مرجح للغاية. وهناك علامات أخرى مرتبطة عادةً مع التهاب السحايا كرُهاب الضوء (عدم تحمل الضوء الساطع) ورهاب الصوت (عدم تحمل الضوضاء الصاخبة). اما عند الأطفال الصغار، ففي كثير من الأحيان لا تظهر الأعراض المذكورة أعلاه، ويمكن أن يكون الطّفل مُتَهَيِّجًا فقط وسريع الانفعال ولا يبدو على ما يرام. وقد يبرز اليافوخ (البقعة
الطريّة على قمة رأس الطفل) في الأطفال الرضع حتى سن 6 أشهر. أما الخصائص
الأخرى التي تُميِّز التهاب السحايا من الأمراض الأقل خطورة عند الأطفال
الصغار هي ألم في الساق، والأطراف الباردة، ولون الجلد غير الطبيعي.
تظهر الصلابة القفوية في 70٪ من حالات التهاب السحايا الجرثومي في البالغين. وتشمل العلامات الأخرى من السحائية وجود علامة كيرنيغ الإيجابية أو علامة برودزنسكي. تُقَيَّم علامة كيرنيغ في شخص مستلقعلى
ظهره، مع ثني الورك والركبة إلى 90 درجة. في شخص مع علامة كيرنيغ إيجابية،
يحدّ ويعيق الألم من ثني الركبة اللافاعلي. تحدث علامة برودزنسكي
الإيجابية عندما يؤدي ثني العنق إلى انثناء لاإرادي للركبة والورك. على
الرغم من الاستخدام الشائع لعلامتي كيرنيغ وبرودزنسكي للكشف عن التهاب
السحايا، إلاّ أن حساسية هذين الاختبارين محدودة. ومع ذلك، فكلتا العلامتين نوعيتين بشكل جيد جدًّا بالتهاب السحايا ونادرًا ما تحدثان في غيره من الأمراض. يساعد
اختبار آخر، والمعروف باسم "مناورة استحداث الهزّة" على تحديد ما إذا كان
التهاب السحايا موجود في أولئك الذين يبلغون عن الحمى والصداع. ويُطلب من
الشخص تدوير الرأس أفقيا بسرعة؛ إذا كان هذا لا يجعل الصداع أسوأ شدة،
فالتهاب السحايا غير مرجح.
يمكن التفريق بين التهاب السحايا الناجم عن السحائية البكتيرية النيسرية (المعروف باسم "التهاب السحايا بالمكورات السحائية") والتهاب السحايا ذي الأسباب الأخرى عن طريق الطفح الحَبَرِيّ الذي ينتشر بسرعة، والذي قد يسبق الأعراض الأخرى. ويتكون الطفح من العديد من البقع الصغيرة ("حَبَرات") غير المنتظمة والأرجوانية أو الحمراء اللون على الجذع والأطراف السفلية، والأغشية المخاطية، المُلتحمة،
و (أحيانًا) على راحتي اليدين أو باطن القدمين. يكون الطفح نموذجيًّا غير
قابل للابيضاض؛ حيث أن الاحمرار لا يختفي عند الضغط عليه بالاصبع أو كوب
الزجاج. على الرغم من أن هذا الطفح غير موجود بالضرورة في التهاب السحايا
بالمكورات السحائية، فهو مميز نسبيًّا لهذا المرض. فإنه، مع ذلك، قد يحدث
أحيانا في التهاب السحايا بسبب البكتيريا الأخرى. ومن المؤشرات الأخرى على سبب التهاب السحايا هي العلامات الجلدية في مرض اليد والقدم والفم والحلأ التناسلي، وكلاهما يرتبط مع أشكال مختلفة لالتهاب السحايا الفيروسي.
المُضاعفات المُبَكّرة
شارلوت كليفيرلي- بيسمان أصيبت بالتهاب السحايا الحاد
عندما كانت طفلة صغيرة.
في حالتها، تطور الطفح الحبري عليها إلى غرغرينا
وتم بتر جميع أطرافها. نجت من المرض،
وأصبحت عنوانا لحملة
التحصين ضد الالتهاب السحائي في نيوزيلندا
قد تحدث مشاكل إضافية في مرحلة مبكرة من
المرض. وقد تتطلب هذه المشاكل معالجة خاصّة، وأحيانا تُشير إلى مرض شديد
أو تطوُّر أسوأ للمرض. قد تؤدي العدوى إلى انسمام الدم، متلازمة استجابية
التهابية جهازية من هبوط لضغط الدم وتسرُّع القلب، وارتفاع أو انخفاض غير طبيعي لدرجة الحرارة، وتسرُّع التنفس.
قد يحدث انخفاض شديد في ضغط الدم في مرحلة مبكرة، خصوصًا ولكن ليس حصرًا
في التهاب السحايا بالمكورات السحائية؛ قد يؤدي هذا إلى عدم كفاية إمدادات
الدم إلى الأعضاء الأخرى. قد يعيق التخثر المنتشر داخل الأوعية الدموية، والتفعيل المفرط لتخثرالدم، تدفق الدم إلى الأعضاء وزيادة متناقضة لخطر النزيف لأنه يستهلك عوامل التخثر ويستنفذها. يمكن أن تحدث غرغرينا في الأطراف في مرض المكورات السحائية. العدوى الشديدة بالسحائيات والمكورات الرئوية قد تؤدي إلى نزيف في الغدد الكظرية، مما يؤدي إلى متلازمة ووترهاوس- فريدريكسن، التي غالبًا ما تكون قاتلة.
قد تنتفخ أنسجة الدماغ، ويرتفع الضغط داخل الجمجمة والدماغ المنتفخ قد ينفتق عبر قاعدة الجمجمة. وقد يلاحظ كذلك من خلال انخفاض مستوى الوعي، وفقدان مُنعَكَس الحدقة للضوء، واتّخاذ وضعيات غير طبيعية. ويمكن كذلك أن يعرقل التهاب أنسجة الدماغ التدفق الطبيعي للسائل النخاعي الشوكي حول الدماغ (الاستسقاء الدماغي). نوبات اختلاجية قد
تحدث لأسباب مختلفة. في الأطفال النوبات شائعة في المراحل المبكرة من
التهاب السحايا (في 30٪ من الحالات) ولا تشير بالضرورة للسبب الكامن. قد تكون النوبات الاختلاجية بسبب ارتفاع ضغط داخل القحف ومن مناطق الالتهاب في أنسجة الدماغ. نوبات اختلاجية بؤرية (النوبات
التي تنطوي على طرف من الأطراف أو جزء من الجسم) أي نوبات جزئية موضّعة،
ونوبات ثابتة، ونوبات متأخرة الظهور وتلك التي يصعب السيطرة عليها بالأدوية
تشير إلى نتائج أسوأ على المدى الطويل.
قد يؤدي التهاب السحايا إلى اضطرابات في الأعصاب القحفية، وهي مجموعة من الأعصاب التي تنشأ من جذع الدماغ والتي تزوّد الرأس ومنطقة الرقبة والتي من مهامها التحكم بحركة العين، وعضلات الوجه، والسمع. وقد تستمر الأعراض البصرية وفقدان السمع بعد فترة من التهاب السحايا. قد يؤدي كل من التهاب الدماغ وأوعيته الدموية (التهاب الأوعية الدموية في الدماغ)، وكذلك تشكُّل خثرات الدم في الأوردة (الخثار الوريدي الدماغي)، إلى ضعف، وفقدان للحسّ، وحركات أو وظيفة غير طبيعية للجزء من أجزاء الجسم الذي تزوّده عصبيًّا المنطقة المصابة من الدماغ.
مُسبّبات المرض
يحدث عادة التهاب السحايا عن طريق العدوى بالكائنات الحية الدقيقة. ومعظم العدوى فيروسية، بعدها تأتي البكتيريا والفطريات والطفيليات تاليًا كمُسبِّب شائع. وقد تحدث أيضًا من أسباب غير معدية. ويشير مصطلح التهاب السحايا العقيم
لحالات التهاب السحايا التي لا يمكن إظهار بها عدوى بكتيرية. عادة ما يحدث
هذا النوع من التهاب السحايا عن طريق الفيروسات ولكن قد يكون بسبب عدوى
بكتيرية والتي سَبَق أن تم علاجها جزئيًّا، أو عندما تختفي البكتيريا من
السحايا، أو عندما تصيب مسببِّات الأمراض تجاويف مجاورة للسحايا (كالتهاب الجيوب الأنفية). قد يسبّب التهاب شغاف القلب (عدوى تصيب صمامات القلب حيث تنشر تجمعات صغيرة من البكتيريا من خلال مجرى الدم) التهاب السحايا العقيم. قد ينتج كذلك التهاب السحايا العقيم من الإصابة ببكتيريا الملتويات، وهي نوع من البكتيريا تضماللولبية الشاحبة (التي تسبب مرض الزهري) والبوريليا البرغدورفيرية (التي تسبب مرض لايم). التهاب السحايا يمكن أن يحدث في الملاريا الدماغية أو التهاب السحايا الأميبي، والتهاب السحايا الناتج عن الإصابة بالأميبا كالنيجلرية الدجاجية، المتأتّي من مصادر المياه العذبة.
البكتيريّا
تتفاوت أنواع البكتيريا التي تسبب التهاب السحايا الجرثومي حسب الفئة العمرية للفرد المصاب:
- في الأطفال الخدج وحديثي الولادة لحد ثلاثة أشهر من العمر، الجراثيم الأكثر شيوعًا هي العقديات مجموعة ب (الفرعية الثالثة من المجموعة والتي تعيش طبيعيًّا عادة في المهبل، وهي عادة من المسبّبات خلال الأسبوع الأول من الحياة) والجراثيم التي تعيش عادة في الجهاز الهضمي مثل الإشيركية القولونية (حاملة للمستضد K1). الليستريا المولدة للوحيدات (نمط مصلي 4ب) التي قد تصيب الأطفال حديثي الولادة وتحدث على شكل أوبئة.
- في الأطفال الأكبر سنًّا، الجراثيم الشائعة هي النيسرية السحائية (المكوّرات السحائية) والعقدية الرئوية (الأنماط المصلية 6 و 9 و 14 و 18 و 23)، وأما والذين دون سن الخامسة فيُصابون بكثرة بالمستدمية النزلية نوع ب (في البلدان التي لا تقدّم التطعيم).
- في البالغين، النيسرية السحائية والمكورات العقدية الرئوية يسبّبان معًا 80٪ من حالات التهاب السحايا الجرثومي. يزداد خطر الإصابة بالليستريا المولدة للوحيدات في الأشخاص الذين تتجاوز أعمارهم 50 سنة. وقد خفضت معدلات إدخال لقاح المكورات الرئوية التهاب السحايا بالمكورات الرئوية في كل من الأطفال والبالغين.
تسمح أذيات الجمجمة الرضية حديثة
العهد لجراثيم تجويف الأنف أن تدخل الفراغ السحائي. وبالمثل، الأدوات
المدخلة في الدماغ والسحايا، مثل التحويلات الدماغية، المصارف خارج البطين،
خزّانات أميّة (جهاز قثطرة مثبت على الرأس ويخترق الجمجمة إلى داخل بطينات
الدماغ من اختراع جرّاح الأعصاب الباكستاني أيّوب أمية) تزيد من احتمال الإصابة بالتهاب السحايا. في هذه الحالات، هم أكثرعرضة للإصابة بالمكورات العنقودية، والسودوموناس، والجراثيم سلبية الغرام. وترتبط مسبّبات المرض هذه أيضًا بالتهاب السحايا في الأشخاص الذين لديهم ضعف الجهاز المناعي. وجود عدوى في الرأس ومنطقة الرقبة، مثل التهاب الأذن الوسطى أو التهاب الخشاء، يمكن أن يؤدي إلى التهاب السحايا في نسبة صغيرة من الناس. المستفيدون من زراعة قوقعة لفقدان السمع هم أكثر عرضة للخطر لالتهاب السحايا بالمكورات الرئوية.
التهاب السحايا السلي، وهو التهاب السحايا الناجم عن بكتيريا المتفطرة السلية، هو أكثر شيوعًا في الناس من البلدان التي يتوطن فيها مرض السل، ولكن يصيب أيضًا الأشخاص الذين يعانون من مشاكل المناعة، مثل الإيدز.
قد يكون سبب التهاب السحايا الجرثومي المتكرّر هو وجود عيوب تشريحية، إما خلقية أو مكتسبة، أو اضطرابات في الجهاز المناعي. خلل تشريحي يسمح بالاستمرارية بين البيئة الخارجية والجهاز العصبي. السبب الأكثر شيوعًا لالتهاب السحايا المتكررة هو كسر في الجمجمة، وخاصة كسور التي تؤثر على قاعدة الجمجمة أو تمتد نحو الجيوب الأنفية والأهرامات الصخرية (جزء من العظم الصدغي هرمي الشكل مدبب للأسفل في قاعدة الجمجمة بين العظم القفوي والوتدي). ومثل
هذه التشوهات التشريحية تتسبب في ما يقرب من 59٪ من حالات التهاب السحايا
المتكررة، و 36٪ من حالات العدوى المتكررة هي نتيجة لنقص المناعة (مثل نقص
بروتينات جهاز المتممة المسؤول
عن الانفعالات المناعية)، و الذي يهيِّئ خاصة إلى التهاب السحايا المتكرر
بالمكورات السحائية)، و 5% تنجم عن العدوى المستمرة في المناطق المتاخمة
للسحايا.
فيروسيّة
الفيروسات التي تسبب التهاب السحايا تشمل الفيروسات المعوية، وفيروس الحلأ (الهربس) البسيط (عمومًا من النوع 2 الذي ينتج معظم القروح التناسلية؛ النوع الأول هو أقل شيوعًا كمسبّب لالتهاب السحايا)، وفيروس الحماق النطاقي (المعروف عن التسبب بالجديريوالهربس النطاقي)، وفيروس النكاف، وفيروس نقص المناعة البشرية، وفيروس التهاب السحايا والمشيميات اللمفاوي . التهاب السحايا مولاريت هو الشكل المتكرّر المزمن من التهاب السحايا الهربسي، يُعتقد أن سببها فيروس الهربس البسيط نوع 2.
فطريّة
وهناك عدد من عوامل الخطر لمرض التهاب السحايا الفطرية، بما في ذلك استخدام الأدوية المُثبطة للمناعة (مثلاً بعد زراعة الأعضاء)، وفيروس نقص المناعة البشرية / الإيدز، وفقدان المناعة المرتبط بالشيخوخة. وهو غير شائع عند من لديهم نظام مناعة طبيعي ولكن قد تحدث مع تلوّث الدواء. الأعراض بداية تكون عادة أكثر تدرُّجًا، مع صداع وحمى يتواجدان على الأقل لبضعة أسابيع قبل التشخيص. والتهاب السحايا الفطرية الأكثر شيوعا هو التهاب السحايا بالمستخفيات بسبب المستخفية المورمة. في أفريقيا، التهاب السحايا بالمستخفيات الآن هو السبب الأكثر شيوعًا لالتهاب السحايا في دراسات متعددة، وتمثل 20-25٪ من الوفيات المرتبطة بالإيدز في أفريقيا. أما غيرها من مسببات الأمراض الفطرية أقل شيوعا التي يمكن أن تسبب التهاب السحايا فتشمل: الكروانية اللدودة، والنوسجة المغمدة، والبُرعُمِيَّة المُلهِبة للجلد، والمُبيَضَّات.
طفيليّة
وغالبا ما يفترض سبب طفيلي عندما يكون هنا غلبة للحمضات (نوع من خلايا الدم البيضاء) في السائل النخاعي الشوكي. الطفيليات الأكثر شيوعا في تورطها هي دودة الأسطوانية الكنتونية، الفغمية المقنفذة، البلهارسيا، فضلا عن الظروف داء الكيسات المذنبة، داء السهميات، baylisascariasis، جانبية المناسل، وعدد من الإنتانات النادرة وغير الإنتانات.
غيرالمعدية
التهاب السحايا قد يحدث نتيجة لعدة أسباب غير معدية: انتشار السرطان إلى السحايا (التهاب السحايا الورمي أو الخبيث) وبعض الأدوية (مضادات الاتهاب غيرالستيرويدية، والمضادات الحيوية والغلوبولينات المناعية الوريدية) ويمكن أيضا أن يكون بسبب العديد من الالتهابات اللاإنتانية، مثل الساركويد (التي كانت تسمى آنذاك الغرناوية العصبية)، اضطرابات النسيج الضام مثل الذئبة الحمامية الجهازية، وبعض أشكال التهاب الأوعية الدموية، كمرض بهجت. الكيسة البشرانية والكيسة الجلدانية قد تسببان التهاب السحايا عن طريق تحرير مواد مهيجة في المسافة تحت العنكبوتية. ونادرا قد يسبب الصداع النصفي التهاب السحايا، ولكن عادة ما يتم هذا التشخيص فقط عند نفي الأسباب الأخرى.
آلية المرض
يمكن أن تصاب الأغشية المخية
مباشرة بالعدوى ويحدث ذلك للأطفال الصغار المصابين بعدوى وتقيح سائل بالأذن
ويمكن أن تحدث أيضا في الكسور الخطيرة في الجمجمة حيث تتلوث الأغشية
المخية بالميكروبات من الجو أو من جلد المصاب. التهاب السحايا وتسمم الدم
والأمراض الفتاكة التي يمكن أن تقتل في ساعات.
يصاب الإنسان أحيانا في الحالات الشديدة بفقدان السمع وفقدان الوعي ومن
ثم الموت. وتحدث العدوى عن طريق استنشاق رذاذ الهواء الملوث بالبكتيريا،
حيث تدخل بداية إلى الجهاز التنفسي وتتكاثر، ومن ثم تنتقل عن طريق الدم إلى
الجهاز العصبي ،وبالتحديد إلى اغشية الدماغ ،وتفرز السموم هناك ومن
الظواهر الملفتة لهذه البكتيريا أنه يسهل امتصاصها بوساطة كريات الدم
البيضاء التي تتجمع عند الأغشية الملتهبة وتعيش البكتيريا في المسالك
الأنفية والأغشية المخية ومنها تنتشر أثناء الحديث أو السعال.
التشخيص
التصوير و اختبارات الدم في اشتباه وجود التهاب السحايا، يتم إجراء اختبارات
الدم لواسمات للالتهاب (مثل بروتين سي
| نوع التهاب السحايا | جلوكوز | بروتين | خلايا |
|---|---|---|---|
| بكتيريّة حادّة | منخفض | مرتفع |
PMNs,
often > 300/mm³
|
| فيروسية حادّة | سويّ | سويّ أو مرتفع |
mononuclear,
< 300/mm³
|
| سلّيّ | منخفض | مرتفع |
mononuclear and
PMNs, < 300/mm³
|
| فطريّة | منخفض | مرتفع | < 300/mm³ |
| ورمي | منخفض | مرتفع |
usually
mononuclear
|
التفاعلي CRP وتعداد الدم الكامل)، وكذلك زرع الدم.
الاختبار الأكثر أهمية في تأكيد أو استبعاد التهاب السحايا هو تحليل السائل النخاعي من خلال البزل القطني. ومع ذلك، يمنع استطباب فحص البزل القطني إذا كان هناك كتلة في الدماغ (ورم أوخراج) أو ارتفاع الضغط داخل الجمجمة، حيث قد يؤدي إلى فتق الدماغ. إذا كان هناك احتمال لخطر أي كتلة أو ارتفاع ضغط داخل القحف (الجمجمة) فالمستحسن إجراء صورة الرنين المغناطيسيأو التصوير الطبقي المقطعي المحوسبقبل البزل القطني. وهذا ينطبق في 45٪ من مجموع حالات الكبالغين إذا
كنات باجة لصورة رنين مغناطيسي أو صورة أشعة مقطعية قبل فحص البزل القطني،
فتشير الإرشادات المهنية أن المضادات الحيوية يجب أن تعُطى أولّا ًلمنع أي
تأخير في العلاج، خاصّة إن كان ذلك التأخير أطول من 30 دقيقة. في
كثير من الأحيان، يتم تنفيذ اللتصوير بارنين المغناطيسي فأو التصوير
المقطعي المحوسب ي مرحلة لاحقة لتقييم اضاعفات للتهاب السحايا.
في أشكال شديدة من التهاب السحايا، مراقبة الشوارد في الدم قد تكون مهمة. على سبيل المثال، نقص صوديوم الدم شائع في التهاب السحايا الجرثومي، ويرجع ذلك إلى مجموعة من العوامل، بما في ذلك الجفاف، و إفراز غير الملائم للهرمون المضاد لإدرار البول (فازوبرسين)، أو المبالغة في إدخال السوائل الوريدية.
البزل القطني
يتم البزل القطني عن طريق وضع الشخص عادة ممددًا على جانبه، وتطبيق مخدر موضعي، وإدخال إبرة في كيس الجافية (كيس حول النخاع الشوكي) لجمع السائل النخاعي. عند تحقق ذلك، يتم قياس ضغط الفتح للسائل الشوكي باستخدام مقياس للضغط. الضغط الطبيعي عادة بين 6 و 18 سم ماء. في التهاب السحايا الجرثومي عادة ما يكون الضغط مرتفعًا في التهاب السحايا الفطري بالمستخفيات، الضغط داخل الجمجمة يكون مرتفعا بشكل ملحوظ، المظهر
الأولي للسائل قد يكون مؤشرا على طبيعة الإصابة: إذا كان عكرا فهذا يشير
إلى مستويات أعلى من البروتين وخلايا الدم البيض والحمر و / أو البكتيريا،
وبالتالي قد تشير إلى التهاب السحايا الجرثومي.
يتم فحص عينة السائل النخاعي لوجود أنواع خلايا الدم البيضاء وخلايا الدم الحمراء، والمحتوى من البروتين ومستوى الجلوكوز. صبغة الجرام للعينة
قد تثبت البكتيريا في التهاب السحايا الجرثومي، ولكن عدم وجود البكتيريا
في السائل لا ينفي التهاب السحايا الجرثومي لأنها تكون موجودة فقط في 60٪
من الحالات. يتم انخفاض هذه النسبة بمقدار 20٪ إضافية في حال إعطاء
المضادات الحيوية قبل أخذ العينة. صبغة غرام هي أيضا أقل موثوقية في
التهابات معينة مثل داء الليستريات. الزراعة الميكروبيولوجية للعينة
هي أكثر حساسية فإنها تحدد العامل الممرض في 70-85٪ من الحالات، ولكن
النتائج يمكن أن تستغرق فترة تصل الى 48 ساعة لتصبح متاحة للتشخيص. نوع
خلايا الدم البيضاء الغالبة (انظر الجدول) يشير إلى ما إذا كان التهاب
السحايا جرثومي (حيث عادة العدلات هي الغالبة)، أو فيروسي (حيث اللمفاويات
هي الغالبة)، أما غلبةالحمضات فتقترح عادة العدوى الفطرية أو الطفيلية.
تركيز
الجلوكوز في السائل النخاعي عادة ما يفوق 40 ٪ من تركيز الجلوكوز في الدم.
في التهاب السحايا الجرثومي هو عادة أقل؛ لذا يُقسَم مستوى الجلوكوز في
السائل الشوكي النخاعي على مستوى السكر في الدموهناك نسبة ≤0.4 تدل على التهاب السحايا الجرثومي، في الأطفال حديثي الولادة، مستويات الجلوكوز في السائل النخاعي عادة ما تكون أعلى، وبالتالي تعتبر نسبة أقل من 60٪ غير طبيعية. مستويات عالية من اللاكتات في السائل الشوكي تشير إلى ارتفاع احتمال التهاب السحايا الجرثومي، كما عدد خلايا الدم البيضاء المرتفع . إذا كانت مستويات اللاكتات أقل من 35 ملغ / دل والشخص لم يتلق سابقا المضادات الحيوية فإن هذا قد يستبعد التهاب السحايا الجرثومي.
ويمكن
استخدام العديد من الاختبارات المتخصصة الأخرى للتمييز بين أنواع مختلفة
من التهاب السحايا. قد نستخدم اختبار تراص اللاتكس ويكون إيجابيا في التهاب
السحايا الناجم عن المكورات العقدية الرئوية، النيسرية السحائية، المستدمية النزلية، الإيشرشية الكولونية،والعقديات.B لم
يتم تشجيع استخدامه روتينيا لأنه نادرا ما يؤدي إلى تغييرات في العلاج،
ولكن يمكن استخدامه في فشل اختبارات أخرى في التشخيص. وبالمثل، قد يكون
اختبار محللة الليمول إيجابي في التهاب السحايا التي تسببها البكتيريا
سالبة الجرام، إلا أنها ذات فائدة محدودة ما لم تكن اختبارات أخرى غير
مفيدة. تفاعل البوليميراز المتسلسل هي
تقنية تستخدم لتضخيم آثار صغيرة من الحمض النووي للبكتيريا من أجل الكشف
عن وجود الحمض النووي للبكتيريا أو فيروس في السائل الشوكي. هو اختبار حساس
للغاية ونوعي حيث يحتاج كميات ضئيلة فقط من الحمض النووي للعامل الممرض.
قد تسهم في تحديد نوع البكتيريا في التهاب السحايا الجرثومي ويمكن أن تساعد
في التمييز بين الأسباب المختلفة لالتهاب السحايا الفيروسي (المعويات، و فيروس الهربس البسيط (2) والنكاف في الذين لم يتحصنوا مناعيا لهذا. دراسة المصل (تحديد الأجسام المضادة للفيروسات) قد يكون مفيدا في التهاب السحايا الفيروسي. إذا اشتبه بالتهاب السحايا السلي، يتم تحضيرالعينة لصبغة تسيل-نلسن، التي لديها حساسية منخفضة، وزراعة عصيات السل، والتي تأخذ وقتا طويلا للتحضير، وتفاعل البوليميراز المتسلسل يستخدم بشكل متزايد. تشخيص التهاب السحايا بفطور المستخفيات يمكن أن يتم بتكلفة منخفضة باستخدام صبغة الحبر الهندي للسائل الشوكي؛ واختبار مستضد المستخفيات في الدم أو السائل الشوكي هو أكثر حساسية، وخاصة في الاشخاص المصابين بالايدز.
وصعوبة التشخيص والعلاج هو "التهاب سحايا معالج بشكل غير كامل"، حيث توجد أعراض التهاب السحايا بعد تلقي المضادات الحيوية، مثل التهاب الجيوب الأنفية
المفترض. عندما يحدث هذا، فإن نتائج فحص السائل الشوكي تشبه تلك التي
التهاب السحايا الفيروسي، ولكن قد يحتاج أن يستمر العلاج بالمضادات الحيوية
حتى الحصول على دليل إيجابي قطعي لعدوى الفيروس كإيجابية فحص البلمرة
المتسلسل للفيروسات المعوية.
فحص الجثة بعد الوفاة
التهاب السحايا يمكن أن يشخص بعد وقوع الوفاة. والموجودات من خلال تشريح الجثة وعادة ما تكون التهابا واسع النطاق للأم الحنون والطبقة العنكبوتية. تبدو العدلات أنها نزحت إلى السائل الشوكي وقاعدة الدماغ، وعلى طول الأعصاب القحفية والنخاع الشوكي، حيث قد يكون محاطا بالقيح، وكذلك بالنسبة للأوعية السحائية.
الوقاية
بالنسبة لبعض أسباب التهاب السحايا، فإنه يمكن توفير الحماية على المدى
الطويل من خلال التطعيم، أو على المدى القصير من خلال المضادات الحيوية. قد
تكون بعض التدابير السلوكية فعالة أيضا.
السلوكية
التهابات السحايا البكتيرية والفيروسية معدية. ولكن، ليست معدية بقدر الانفلونزا العادية والرشح. كلاهما
يمكن أن ينتقل عن طريق الرذاذ من إفرازات الجهاز التنفسي أثناء اتصال وثيق
مثل التقبيل، العطس أو السعال على أحد، ولكن لا يمكن أن تنتشر عن طريق فقط
تنفس هواء كان شخص مصاب بالتهاب السحايا قد تنفسه. وعادة ما يتسبب التهاب السحايا الفيروسي بواسطة الفيروسات المعوية، وينتشر غالبا من خلال تلوث برازي. ويمكن خفض خطر الإصابة عن طريق تغيير السلوك الذي يؤدي إلى انتقال العدوى
اللقاح
منذ الثمانينيات، شملت العديد من البلدان التطعيم ضد المستدمية النزلية من النوع ب في
برامج التطعيم في مرحلة الطفولة الروتينية. اختفى هذا العامل الممرض عمليا
كسبب لالتهاب السحايا عند الأطفال الصغار في تلك البلدان. في البلدان التي
يكون فيها عبء المرض أعلى، ولكن اللقاح لا يزال مكلفاً للغاية. وبالمثل،
فقد أدى التحصين ضد النكاف إلى انخفاض حاد في عدد حالات نكاف التهاب
السحايا، والتي وقعت قبل التطعيم في 15٪ من جميع حالات التهاب الغدة
النكفية.
وتوجد لقاحات للمكورات السحائية ضد مجموعاتA،B،C،W135،Y . في البلدان التي تم إدخال لقاح المكورات السحائية للمجموعة C، الحالات الناجمة عن هذا الممرض قد انخفضت بشكل كبير. اللقاح
الرباعي موجود الآن، والذي يجمع بين جميع اللقاحات الأربعة. التحصين بلقاح
ACW135Y ضد الأربعة أنواع هي الآن شرط الحصول على تأشيرة الحج إلى الكعبة المشرفة. وقد ثبت تطوير لقاح ضد مجموعة B المكورات السحائية أكثر صعوبة، بروتيناته السطحية (والتي عادة ما يتم استخدامها لصنع القاح ) تثير استجابة ضعيفة من الجهاز المناعي، أو تتقاطع مع بروتينات بشرية طبيعية. و مع ذلك، طورت بعض البلدان (نيوزيلندا،كوبا،النرويج و شيلي)لقاحات ضد السلالات المحلية من المكورات السحائية B؛ وقد أظهرت بعض النتائج الجيدة وتستخدم في جداول التمنيع المناعي المحلية . لقاحان جديدان تمت الموافقة عليهما في عام 2014، فعّالان ضد مجموعة واسعة من سلالات المكورات السحائية B. وفي
أفريقيا، حتى وقت قريب، استند نهج الوقاية والسيطرة على الأوبئة السحائية
على الكشف المبكر عن المرض وتطعيم جماعي طارئ للسكان المعرضين لخطر العدوى
باللقاح ثنائي التكافؤA / C أو سداسي التكافؤA / C / W135، على الرغم من أن الأخذ باللقاح الجديد، لقاح المكورة السحائية A، قد أثبت فعاليته في الشباب وتم وصفه بأنه نموذج لشراكات تطوير المنتجات في المناطق ذات الموارد المحدودة. التمنيع الروتيني ضد المكورات الرئوية مع التمنيع المتقارن، والذي يكون فعالا ضد سبعة أنماط مصلية من هذا الممرض، تخفض بشكل كبير حدوث إصابة السحايا بالرئويات. لقاح عديد السكاريد للرئويات والذي يغطي 23 سلالة والذي يعطى لمجموعات محددة من المرضى، كمرضى استئصال الطحال، لا يثير استجابة مناعية لكل الآخذين كالأطفال. لقاح الطفولة مع لقاح "عصية كالميت غورن" BCG سُجل أنه يخفض بشكل كبير سل السحايا، ولكن تراجع فعالية أثناء البلوغ دعى للبحث عن لقاح أفضل.
المضادات الحيوية
علاج
وقائي قصير المدى للمضادات الحيوية هو طريقة أخرى للحماية، خاصة من
السحائيات، في حالات عدوى السحائيات فإن العلاج الوقائي لمرافقي المرضى
القريبين منهم بالمضادات الحيوية، مثل: ريفامبيسين، سيبروفلوكساسين، سيفترياكسون، بامكانه أن يقلل من خطرالعدوى من المرضى الملازمين، لكنه لا يقي من خطر العدوى في المستقبل، مقاومة متزايدة للريفامبيسين أصبحت ملحوظة أدّى البعض أن يوصي في النظر لعوامل أخرى. فيما تستخدم بكثرة المضادات الحيوية كوقاية في حالات كسر الجمجمة القاعدي، فإنه لا أدلة كافية تثبت فائدة من ضرر ذلك، وهذا ينطبق على المرضى في حال تسرب السائل الشوكي أو عدم تسربه.
التعامل مع المرض
التهاب السحايا يحتمل أن يكون مهددا للحياة و مسببا لمعدل مرتفع من الوفيات إن لم يعالج، والتأخر في العلاج مرتبط بضعف نتائجه. لذا العلاج باستخدام المضادات الحيوية على نطاق واسع لا ينصح بتأخيره عندما تكون فحوص التأكد من الإصابة قد أجريت. وإذا ما تم الاشتباه بمرض سحائي في أثناء مرحلة الرعاية الأولية ، فالمبادئ التوجيهية الموصى بها هي بإعطاء المضاد الحيوي بنزيل البنسلين G - قبل التوجه الى المستشفى. والسوائل الوريدية يجب إعطاءها للمريض في حالة ملاحظة هبوط ضغط الدم او الصدمة. في حالات علاج الاطفال فإن إعطاءهم السوائل الوريدية لمدة يومين يحسن من فرص العلاج، كذلك في حالة المصابين الذين يصلون الى المستشفى بعد اصابتهم بالمرض لبرهة من الوقت. بما أن التهاب السحايا يمكن ان يتسبب بعدد من المضاعفات الخطرة المبكرة، فإن المراجعة الطبية المنتظمة موصى بها لتحديد هذه المضاعفات مبكرًا، وإدخال الشخص المصاب الى وحدة العناية المركزة إن اقتضى الأمر.
أجهزة التنفس –التنفس الميكانيكي- يمكن اللجوء إليها في حالة ضعف الوعي، أو إذا ما كان هنالك دليل على حالة فشل في التنفس .وإذا كان هناك علامات على ارتفاع الضغط داخل الجمجمة، يجوز أخذ التدابير لمراقبة الضغط داخل الجمجمة، لتحسين ضغط التروية الدموية للدماغ و العلاجات المتعددة لخفض الضغط داخل الجمجمة، بوساطة أدوية مثل المانيتول. نوبات الاختلاج يتم علاجها بوساطة مضادات الاختلاج. واستسقاء الرأس قد يتطلب إدخال أداة تصريف مؤقتا أو على المدى الطويل، مثل التحويلة الدماغية.
التهاب السحايا البكتيري
المضادات الحيوية
المضادات الحيوية التجريبية (العلاج
بدون تشخيص محدد( يجب ان تبدأ فورا ،حتى قبل نتائج البزل القطني و تحليل
السائل الشوكي. اختيار العلاج المبدئي يعتمد الى حد كبير على نوع البكتيريا
المسببة عادة لالتهاب السحايا في مجتمع معين أو منطقة معينة. في المملكة المتحدة مثلاً، العلاج التجريبي يتكون من الجيل الثالث من السيفالوسبورين مثل السيفوتاكسيم أو السيفترياكسون. في الولايات المتحدة الأمريكية ،حيث هنالك مقاومة متزايدة للسيفالوسبورين من قِبَل العقديات، اضافة الفانكومايسين في العلاج الابتدائي موصى بها. والكلورامفينيكول سواءا كان لوحده أو مضافا إلى الأمبيسيلين يبدو أنه يعمل جيدا أيضًا.
العلاج التجريبي ربما يتم اختياره بناءا على اسس تتعلق بعمر الشخص، و فيما اذا انتقلت العدوى نتيجة لإصابة في الرأس، أو خضوع الشخص لجراحة عصبية مؤخرا، و وجود تصريفة دماغية من عدمه. في حالات الأطفال الصغار و أولئك الذين تزيد أعمارهم عن 50 سنه و أيضا الذين يعانون من ضعف المناعة، فانه ينصح بإضافة الأمبيسلين لعلاج اللستيريا مولدة الوحيدات. وعند
ظهور نتائج صبغة غرا م، و يصبح نوع المسبب البكتيري معروفا ، فيصبح
بالإمكان أن تحول المضادات الحيوية المبدئية إلى مضادات نوعية لمجموعة
محددة أصبحت معروفة من مسببات الأمراض. نتائج
فحوصات السائل الشوكي عادة ما تستغرق وقتا طويلا لتظهر و تقدر هذه الفترة
ما بين 24 الى 48 ساعة.عندما يقومون بالعلاج التجريبي ربما يتحولون الى
العلاج بمضاد حيوي معين يستهدف الكائن الممرض عينه الذي يكون بدوره حساسا
للمضاد الحيوي. وليكون المضاد الحيوي فعالا في علاج مرض التهاب السحايا يجب
ألا يكون فعالا ضد البكتيريا الممرضة فحسب، وإنما أيضًا يصل إلى السحايا
الملتهبة بالكميات المناسبة. وبما أن بعض المضادات الحيوية لديها نسب غير
مناسبة فإنها تستخدم على نطاق محدود في معالجة التهاب السحايا .معظم
المضادات الحيوية المستحدمة في حالات السحايا لم يتم اختبارها مباشرة على
الناس المصابين بالتهاب السحايا في التجارب السريرية. إضافة إلى أن المعلومات المتعلقة في هذا الموضوع مصدرها المختبرات التي تجري تجاربها على الأرانب. التهاب
السحايا السلّي يتطلب علاجا طويل المدة باستخدام المضادات الحيوية، بينما
السل الذي يصيب الرئتين ،يتطلب علاجه ستة اشهر أما الإصابة بالتهاب السحايا
السلي قد يستغرق سنة أو أكثر من العلاج.
الستيرويدات
العلاج المساعد بالستيرويدات القشرية -عادة ما يكون ديكساميثازون أظهر بعض الفوائد كالتقليل من آثار فقدان السمع، إضافة إلى نتائج عصبية قصيرة المدى أفضل عند المراهقين و البالغين في الدول عالية الدخل ذات نسب قليلة من الإصابة بالايدز. بعض الأبحاث خلصت إلى انه يقلل من نسبة الوفيات بينما بعضها الآخر نفى ذلك. كما أنها تبدو مفيدة للمصابين بالتهاب السحايا السلّي، على الأقل أولئك غير المصابين بفيروس الايدز.
لذا
توصي الإرشادات المهنية بالبدء بإعطاء ديكساميثازون أو ستيرويد قشري مشابه
قبل إعطاء الجرعة الأولى من المضادات الحيوية. و تستمر إلى أربعة أيام. وباعتبار
أن معظم فائدة هذا العلاج مقتصرة على الأشخاص المصابين بالتهاب السحايا
بالمكورات الرئوية. فإن بعض هذه المبادئ يقترح عدم الاستمرار في إعطاء
الدكساميتازون إذا تبين أي مسبب آخر لالتهاب السحايا. آلية الستيرويد تقوم على الحد من عملية التفاعل الالتهابي المفرط.
الستيرويدات
القشرية المساعدة لها دور يختلف من الأطفال إلى البالغين. على الرغم من
فوائدها الملحوظة للأطفال و البالغين في الدول عالية الدخل، إلا أنه لا
يعتمد استخدامها لعلاج الأطفال في الدول متدنية الدخل. و سبب ذلك لا يبدو واضحا حتى
في الدول عالية الدخل، فإن فائدة الستيرويدات القشرية تلاحظ فقط عند
إعطائها قبل جرعة المضادات الحيوية، والفائدة الأكبر تكون في حالات
المستدمية النزلية، إن معدل
حدوث عدوى المستدمية انخفض دراماتيكيا منذ تقديم لقاح المستدمية النزلية.
لذا، فإن الستيرويدات موصى بها في علاج التهاب السحايا لدى الاطفال في حالة
عدوى المستدمية، وفقط في حالة إعطائها قبل الجرعة الأولى من المضادات
الحيوية، لكن استخداماتها الأخرى مثيره للجدل.
التهاب السحايا الفيروسي
التهاب السحايا الفيروسي عادة
ما يتطلب علاجا داعما فقط، معظم الفيروسات المسؤولة عن التسبب بالتهاب
السحايا لا تستجيب لنوع محدد من العلاج، التهاب السحايا الفيروسي يميل إلى
السير في مسار حميد وأكثر اعتدالا مقارنة بالتهاب السحايا البكتيري .فيروس الحلأ البسيط والحلأ النطاقي قد يستجيبان للمضادات الفيروسية مثل الأسيكلوفير، لكن لا توجد تجارب سريرية تحدد بدقة إن كان العلاج فعالا أم لا. الحالات
الطفيفة لالتهاب السحايا الفيروسي يمكن أن تعالج في المنزل بوساطة
التدابير المحافظة مثل السوائل و ملازمة الفراش و المسكنات
التهاب السحايا الفطري
التهاب السحايا الفطري مثل التهاب السحايا بالمستخفيات يتم علاجه بجرع مكثفة من مضادات الفطريات لمدة طويلة، مثل الأمفوتريسين B و فلوسيتوسين. ارتفاع الضغط داخل الجمجمة شائع في التهاب السحايا الفطري، ويوصى بالبزل القطني لتخفيف الضغط بشكل شبه يومي و متكرر. أو بدلا من ذلك بالتصريف القطني.
توقعات سير المرض
التهاب
السحايا الجرثومي غير المعالَج هو غالبا قاتل. في المقابل، التهاب السحايا
الفيروسي يشفى ذاتياً، ونادرا ما يكون قاتلاً. مع العلاج، خطر الموت من
التهاب السحايا الجرثومي يعتمد على عمر الشخص والسبب الكامن وراء المرض.
في الأطفال حديثي الولادة، 20-30٪ قد يموتون واقعة التهاب سحايا جرثومي.
هذه النسبة أقل بكثير عند الأطفال الأكبر سنا حيث تبلغ حوالي 2٪، ولكن
ترتفع النسبة مرة أخرى إلى حوالي 19-37٪ لدى البالغين. خطر
الموت يُتَنبّأُ من عوامل مختلفة غير العمر، مثل العوامل المسببة للأمراض
والوقت المستغرق في مسح العامل الممرض من السائل الشوكي، أو من شدة المرض
المعمم، أو انخفاض الوعي، أو انخفاض عدد خلايا الدم البيضاء في السائل
النخاعي بشكل غير طبيعي. التهاب السحايا الناجم عن المستدمية النزلية
والمكورات السحائية إنذاره أفضل من الحالات الناجمة عن العقديات B وبكتيريا
القولونيات والمكورات الرئوية. في
البالغين أيضا، معدلات الوفاة الناجمة عن التهاب السحايا بالمكورات
السحائية (3-7%) أقل من تلك الناجمة عن عدوى المكورات الرئوية.
في الأطفال هناك العديد من الاعاقات المحتملة التي قد تنتج عن تلف الجهاز العصبي، بما في ذلك فقدان السمع الحسي العصبي، والصرع، وصعوبات التعلم والسلوك، فضلا عن انخفاض الذكاء. هذه الاعاقات تحدث في 15% من الأطفال الناجين. أحيانا فقدان السمع قد يُشفى. أما في البالغين، 66٪ من جميع الحالات تظهر دون أي إعاقة. المشاكل الرئيسية هي الصمم(في 14٪) وإعاقات عقلية أو جسدية (10%). يستمرالتهاب
السحايا السلي في الأطفال ليترافق معه خطر الموت حتى مع العلاج(19%)،ونسبة
كبيرة من الأطفال الناجين لديهم مشاكل عصبية دائمة. فقط ثلث الحالات
تقريبا تبقى دون مشاكل.
العلاج
التهاب السحايا هو مرض مهدد للحياة ذو معدل وفيات مرتفع إن لم يُعالج؛ وإن التأخر في العلاج مع عواقب وخيمة أكثر. من هنا، لا يؤجَّل العلاج بالمضادات الحيوية واسعة الطيف إلى حين إجراء التحاليل المُؤكّدة. إذا تم الاشتباه بداء المكورات السحائية خلال الرعاية الأولية، تنصح الإرشادات بإعطاء البنزيل بنسيلين قبل نقل الشخص إلى المستشفى. ينبغي كذلك أن تُعطى السوائل عن طريق الوريد في حالانخفاض ضغط الدم أو وجود صدمة. أما
في الأطقال، فقد يحسّن إعطاء السوائل الروتينية عن طريق الوريد لمدة يومين
النتائج في أولئك الذين يصلون إلى المستشفى بعد فترة من المرض. ونظرًا لأن التهاب السحايا قد يسبب العديد من المضاعفات الشديدة في وقت مبكر، فمن الأفضل مراجعة طبيب لتشخيص مبكر لهذه المضاعفات وإرسال المريض إلى وحدة عناية فائقة إن لزم الأمر.
قد تكون هناك حاجة للتنفس الصناعي إذا كان مستوى الوعي منخفض جدًا، أو إن كان هناك دليل على فشل تنفسي.
إن كان هناك علامات لارتفاع الضغط داخل القحف، يجوز اتخاذ الطرق التي تسمح
بمراقبة الضغط؛ وذلك من شأنه أن يسمح بتحسين على النحو الأمثللضغط التروية الدماغية والعلاجات المختلفة لتخفيف الضغط داخل الجمجمة بواسطة الأدوية (مثل مانيتول). يتم علاج النوبات الصرعية بمضادات الاختلاج. أما مَوَه الرأس (انسداد تدفق السائل الدماغي الشوكي) قد يتطلب إدخال جهاز صرف مؤقت أو طويل الأمد، مثل تحويلة دماغية.
التهاب السحايا الجرثومي
مضادات حيوية
يجب إعطاء المضادات الحيوية التجريبية بشكل
فوري (علاج دون تشخيص دقيق)، حتى قبل معرفة نتائج البزل القطني وتحليل
السائل النخاعي. يعتمد اختيار العلاج الأولي إلى حد كبير على نوع الجرثومة
التي تسبب التهاب السحايا في مكان أو شعب معين. على سبيل المثال، العلاج التجريبي في المملكة المتحدة يتكون من سيفالوسبورين من الجيل الثالث مثل سيفوتاكسيم أو سيفترياكسون. أما في الولايات المتحدة الأمريكية، حيث وُجدت مقاومة متزايدة للسيفالوسبورين في العقديات، يُنصح إضافة فانكوميسين إلى العلاج الأولي. تبين كذلك أن الكلورامفينيكول، إما وحده أو مع الأمبيسيلين، يعمل بشكل جيد على حد سواء.
وبائيات المرض
على الرغم من أن التهاب السحايا هو مرض يتوجّب الإبلاغ عنه في قانون كثير من الدول، إلا أن معدل الإصابة الدقيق غير معروف في عام 2013 أدى التهاب السحايا إلى 303000 حالة وفاة - انخفاضا من 464000 حالة وفاة في عام 1990. وفي عام 2010 أشارت التقديرات إلى أن التهاب السحايا أدت إلى 420000 حالة وفاة، باستثناء التهاب السحايا بالمستخفيات.
يحدث التهاب السحايا الجرثومي في حوالي 3 أشخاص لكل 100000 سنويا في الدول الغربية.
وقد أظهرت الدراسات الشاملة أن التهاب السحايا الفيروسي هو أكثر انتشارا
حيث بنسبة 10.9 شخص لكل 100000، ويحدث في كثير من الأحيان في فصل الصيف. في
البرازيل، فإن معدل التهاب السحايا الجرثومي أعلى، حيث أن النسبة 45.8 لكل
100000 شخص سنويا. ابتليت منطقة جنوب الصحراء الكبرى في أفريقيا بأوبئة كبيرة من التهاب السحايا بالمكورات السحائية لأكثر من قرن، مما
أدى إلى تسمية المنطقة "حزام الالتهاب السحائي ". الأوبئة تحدث عادة في
موسم الجفاف (ديسمبر-يونيو)، وموجة الوباء يمكن أن تستمر 2-3 سنوات، وتخمد
بتدخل مواسم الأمطار. , leading
to it being labeled the "meningitis belt". Epidemics typically occur in
the dry season (December to June), and an epidemic wave can last two to
three years, dying out during the intervening rainy seasons.[69] 100 -800 حالة لكل 100000 كمعدل في هذه المنطقة، التي لا تخدم بالرعاية الطبية بشكل كاف. وتحدث هذه الحالات في الغالب من قبل المكورات السحائية. وأكبر
وباء سجل على الإطلاق في التاريخ اجتاح المنطقة بأسرها في الفترة
1996-1997، مما تسبب في أكثر من 250000 حالة مرض و 25000 حالة وفاة.
يحدث
مرض عدوى السحائيات على شكل أوبئة في المناطق التي يعيش فيها كثير من
الناس معا للمرة الأولى، مثل ثكنات الجيش أثناء التعبئة، والجامعات وموسم الحج السنوي. على
الرغم من أن نمط دورات الوباء في أفريقيا ليس مفهوما بشكل جيد، الا أن
هنالك عدة عوامل تعلقت بتطور الأوبئة في حزام الالتهاب السحائي. و تشمل:
ظروف صحية (القابلية المناعية للسكان)، والظروف الديموغرافية (السفر ونزوح
عدد كبير من السكان)، والظروف الاجتماعية والاقتصادية (الاكتظاظ وسوء
الأحوال المعيشية)، والظروف المناخية (الجفاف والعواصف الترابية)، والعدوى
المتزامنة (التهابات الجهاز التنفسي الحادة) هناك
اختلافات كبيرة في التوزيع المحلي لأسباب التهاب السحايا الجرثومي. على
سبيل المثال، في حين أن المجموعات السحائية B و Cسبب معظم واقعات المرض في
أوروبا، نجد المجموعة (أ)سببا للمرض في آسيا، ولا تزال تسود في أفريقيا،
حيث تتسبب في معظم الأوبئة الرئيسية في حزام الالتهاب السحائي، بنسبة حوالي
80٪ ل85٪ من حالات التهاب السحاياب المكورات السحائية الموثقة.
تاريخ المرض
وقد تم وصف التهاب السحايا في النصوص القديمة. ووصف أبقراط التهاب
السحايا في عمله. ووصف التهاب السحايا السلية أولاً الطبيب أدنبرة السير
روبرت ويت في تقرير بعد وفاته التي ظهرت في 1768. ومع ذلك، أخذت الارتباط
مع العصيات السلية التي تسبب أيضا مرض السل 100 سنة أخرى لاكتشاف. ويبدو أن
كان معروفا سحائية إلى ما قبل عصر النهضة الأطباء مثل ابن سينا.
وصفت أول جائحة في أفريقيا في عام 1840. الأوبئة الأفريقية أصبحت أكثر
شيوعًا بكثير في القرن العشرين. وكانت الرئيسية في نيجيريا وغانا في
1905–1908. في التقارير في وقت مبكر توفي عدد كبير من الناس من هذا المرض
أول دليل على ارتباط العدوى البكتيرية كما كتب سببا من أسباب التهاب
السحايا بواسطة مختص الجراثيم النمساوي أنطون فايكسيلباوم الذي وصف بكتيريا
المكوّرات السحائية في عام 1887 . هاينريش كينك (1842-1922) استخدم أسلوبه
الجديد في البزل القطني (1891) لتوفير تحليل مبكر للسائل الدماغي وليام
ميستريزات (1883-1929)، وجاء هيوستن ميريت (1902-1979) بترجمة سلسلة كبيرة
من السائل الدماغي النخاعي بالتشكيلات الجانبية في التهاب السحايا.
من ويكيبيديا
من ويكيبيديا
---------------------------
إجمالي مرات مشاهدة الصفحة bad 8-7707








ليست هناك تعليقات:
إرسال تعليق